Объявлены официальные наименования вируса, вызывающего заболевание COVID‑19 (ранее известный как «новый коронавирус 2019 г.»), и соответствующего заболевания. Официальные наименования:
Заболевание
коронавирусная инфекция
(COVID-19)
Вирус
коронавирус тяжелого острого респираторного синдрома‑2
(SARS-CoV-2)
Почему заболевание и вирус по-разному называются?
Нередко наименования вирусов и вызываемых ими заболеваний не совпадают. Например, вирус ВИЧ вызывает СПИД. Людям часто бывает известно наименование заболевания, например, «корь», а не соответствующего вируса (rubeola).
Присвоение названий вирусам и заболеваниям происходит различным образом и для различных целей.
Наименования вирусов основаны на их генетической структуре, что упрощает разработку диагностических тестов, вакцин и лекарственных препаратов. Эту работу проводят вирусологи и другие представители научной общественности, поэтому наименования вирусам присваивает Международный комитет по таксономии вирусов (ICTV).
Наименования заболеваний требуются для того, чтобы давать характеристику различным аспектам профилактики, распространения, передачи, тяжести течения, а также лечения заболеваний. Задачей ВОЗ является обеспечение готовности и реагирования на заболевания человека, в связи с чем ВОЗ указывает официальные наименования заболеваний в Международной классификации болезней (МКБ).
Одиннадцатого февраля 2020 г. Международный комитет по таксономии вирусов присвоил новому вирусу наименование SARS-CoV-2 (коронавирус тяжелого острого респираторного синдрома‑2). Данное название выбрано по причине того, что этот вирус имеет генетическое родство с возбудителем вспышки ТОРС в 2003 г. Это разные вирусы, хотя они и связаны генетически.
Согласно рекомендациям, разработанным ранее совместно со Всемирной организацией по охране здоровья животных (МЭБ), а также Продовольственной и сельскохозяйственной организацией Объединенных Наций (ФАО), 11 февраля 2020 г. ВОЗ объявила о присвоении данному заболеванию названия «COVID‑19».
- Выступление Генерального директора ВОЗ на пресс-брифинге 11 февраля 2020 г.
- Доклад ВОЗ о текущем положении дел, 11 февраля 2020 г. – на английском языке
Работа по присвоению названий вирусу и заболеванию проходила на фоне тесного сотрудничества ВОЗ и Международного комитета по таксономии вирусов.
Каким наименованием этого вируса пользуется ВОЗ?
С точки зрения информирования о рисках использование наименования «ТОРС» может повлечь за собой неоправданные последствия в смысле создания тревожных настроений в некоторых группах населения, в особенности, в Азии, регионе, больше всего пострадавшем от вспышки ТОРС в 2003 г.
По этой и другим причинам ВОЗ приняла решение в публичной сфере называть вирус «вирусом, вызывающим COVID‑19» или «коронавирусной инфекцией COVID‑19». Ни одно из этих наименований не заменяет официального названия вируса, присвоенного Международным комитетом по таксономии вирусов.
Во избежание несогласованности за исключением необходимых случаев в материалы, опубликованные до момента присвоения вирусу официального названия, изменений вноситься не будет.
Дополнительная информация:
- Как присваивают названия инфекционным болезням? – на английском языке
- Подробнее о коронавирусной инфекции COVID-2019
- Пресс брифинги ВОЗ по COVID-2019 – на английском языке
- Международная классификация болезней – на английском языке
- Международный комитет по таксономии вирусов – на английском языке
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Определение
Новая коронавирусная инфекция COVID-19 – это острое инфекционное заболевание, относящееся к группе ОРВИ (острых респираторных вирусных инфекций). Его вызывает новый коронавирус SARS-CoV-2.
Основным источником инфекции является больной человек, в том числе находящийся в инкубационном периоде заболевания (между моментом заражения и появлением первых жалоб).
Наибольшую опасность для окружающих человек представляет в последние два дня инкубационного периода (больной еще не знает, что болен, но уже выделяет вирус) и в первые дни болезни (поскольку выделяет максимальное количество вируса).
Пути передачи вируса
Передача инфекции осуществляется воздушно-капельным и контактным путями. Воздушно-капельный путь считается основным и реализуется при кашле, чихании и разговоре на близком (менее 2 метров) расстоянии. Контактным путем можно заразиться через рукопожатия, объятия и поцелуи, а также через поверхности и предметы, пищевые продукты, обсемененные вирусом.
Жалобы при COVID-19 неспецифичны и встречаются при других ОРВИ. В большинстве случаев болезнь протекает нетяжело. Нередко отмечается и вовсе бессимптомное течение: человек чувствует себя хорошо, не предъявляет никаких жалоб, а о перенесенной болезни узнает случайно, сдав анализы.
Классификация COVID-19
По степени тяжести:
- Легкое течение (около 80% заболевших).
- Температура тела до 38°C, кашель (чаще сухой, но может быть и с мокротой), общая слабость, боли в горле; возможно, снижение обоняния и вкуса, расстройство стула, различные кожные высыпания.
- Среднетяжелое течение.
- Температура тела выше 38°C.
- Частота дыхания более 22/мин.
- Одышка – ощущение нехватки воздуха, сопровождающееся изменением частоты, глубины и ритма дыхания при обычных физических нагрузках.
- Изменения на КТ (компьютерной томографии) органов грудной клетки, типичные для вирусного поражения (объем поражения минимальный или средний; КТ 1-2).
- Сатурация кислорода (SpO2) – насыщение крови кислородом менее 95%.
- СРБ (С-реактивный белок) сыворотки крови более 10 мг/л.
- Тяжелое течение.
- Частота дыхания более 30/мин.
- SpO2 менее 93%.
- Снижение уровня сознания или возбуждение.
- Нестабильная гемодинамика (снижение артериального давления менее 90/60 мм рт. ст., уменьшение объема выделяемой мочи).
- Изменения в легких на КТ органов грудной клетки, типичные для вирусного поражения (объем поражения значительный или субтотальный; КТ 3-4).
- Изменения ряда лабораторных показателей, определяемых в условиях отделения интенсивной терапии.
- Крайне тяжелое течение – множественные тяжелейшие поражения органов и систем с необходимостью респираторной поддержки (инвазивной вентиляции легких).
- Изменения в легких при КТ, типичные для вирусного поражения критической степени (объем поражения значительный или субтотальный; КТ 4).
Лабораторная диагностика
Лабораторная диагностика новой коронавирусной болезни COVID-19 подразумевает обнаружение вируса, подтверждение перенесенной инфекции, оценку степени выраженности воспаления, возможных осложнений (присоединения бактериальной инфекции, развития тромбозов).
Наличие вируса в организме можно выявить путем взятия мазков из носоглотки (носа) и ротоглотки (зева).
- Обнаружение РНК SARS-CoV-2 методом ПЦР;
- Обнаружение вирусных антигенов (экспресс-диагностика).
Для оценки иммунного ответа (наличия иммунитета к COVID-19, подтверждения текущей или перенесенной инфекции) определяют антитела классов IgM, IgG к SARS-CoV-2 в крови.
- Обнаружение антител IgG и IgM к коронавирусу – качественный (есть или нет антитела) и количественный (сколько антител) методы.
- Обнаружение антител IgG и IgM к коронавирусу (экспресс-диагностика).
Экспресс-методы выявления антигена в мазке или антител в крови всегда качественные, то есть результат интерпретируется как положительный («обнаружено») или отрицательный («не обнаружено»).
Их достоинства – быстрое (в течение 20-30 минут) получение результата, возможность использования в домашних условиях. Недостаток – не слишком высокая точность: из-за невысокой чувствительности тесты не всегда могут определить пациентов с новой коронавирусной болезнью (не определяют примерно каждого четвертого). Если тест положительный, то это практически всегда верно. Отрицательный тест не исключает наличие болезни. Экспресс-методы могут использоваться в первичной диагностике для определения дальнейшей тактики обследования.

- Клинический (общий) анализ крови, С-реактивный белок, прокальцитонин – для исключения присоединения бактериальной инфекции.
С-реактивный белок (СРБ, CRP)
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме.
Синонимы: Анализ крови на СРБ; С-реактивн�…
Прокальцитонин (Procalcitonin)
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT.
Краткая характеристика определяемого вещества Прокальцитонин
Прокальцитонин является прогормоном ка�…
D-димер (D-dimer)
Синонимы: Фрагмент расщепления фибрина.
D-dimer, Fragment D-dimer, Fibrin degradation fragment.
Краткая характеристика определяемого вещества D-димер
D-димер представляет собой рас�…
ПЦР- мазки из носоглотки и ротоглотки для выявления РНК SARS-CoV-2
Коронавирус SARS-CoV-2, определение РНК, качественный анализ, в мазке со слизистой носоглотки и/или ротоглотки — основной метод диагностики текущей инфекции.
Срок выполнения исследования на выявление РНК SARS-CoV-2 в лабораториях медицинских организаций не должен превышать 48 часов с момента получения биологического материала. Если отбор проводится не в лабораторном центре, необходимо учитывать время доставки проб до лаборатории. Срок выполнения исследований в референтной лаборатории – не более 48 часов с момента доставки образца.
Взятие мазка методом ПЦР для обнаружения РНК SARS-CoV-2 проводится:
- всем лицам с признаками ОРВИ;
- пациентам с диагнозом «внебольничная пневмония»;
- лицам, контактировавшим с больным COVID-19, при появлении симптомов, не исключающих COVID-19;
- работникам медицинских организаций, имеющим риск инфицирования при профессиональной деятельности, до появления IgG – 1 раз в неделю; при появлении симптомов, не исключающих COVID-19, – немедленно;
- прибывшим на территорию Российской Федерации из-за границы;
- взрослым и детям из организованных коллективов — интернатов, детских домов, пансионатов для пожилых и т.д. при появлении респираторных симптомов.
Правила подготовки к процедуре забора мазка
Врач должен взять мазок из ротоглотки и носоглотки. Мазки со слизистой оболочки носоглотки и ротоглотки собираются в одну пробирку для большей концентрации вируса (при его наличии).
Пациенту за 3-4 часа до взятия мазка нельзя есть, пить, чистить зубы, полоскать рот и горло, использовать спрей-освежитель для ротовой полости, жевать жевательную резинку, курить. Кроме того, нельзя промывать нос, использовать спреи, капли, мази для носа. Это позволит сохранить для исследования максимально возможное число пораженных вирусом клеток эпителия (наружного слоя) верхних дыхательных путей.
Интерпретация результатов
«Обнаружено» – результат говорит о наличии РНК вируса в пробе биоматериала пациента, то есть человек инфицирован коронавирусом, заразен для окружающих.
В случае получения в лаборатории положительного теста результат выдается как «первично положительный», а биоматериал передается для проведения подтверждающего теста в референсный центр Роспотребнадзора.
Результат первичного тестирования может быть как подтвержден, так и не подтвержден референсным центром. При получении первично-положительного результата пациенту необходимо соблюдать режим самоизоляции до получения результата подтверждающего теста. Формулировка «обнаружено» в результате подтверждающего теста означает, что исследование пробы пациента выполнено дважды, первично положительный результат подтвержден дополнительным исследованием в референсном центре. При получении окончательного результата «обнаружено» заболевшему предписывается соблюдать режим самоизоляции и обратиться к врачу.
«Не обнаружено» – результат говорит об отсутствии РНК вируса в пробе пациента, значит в организме человека нет коронавируса.
К сожалению, ПЦР-диагностика иногда может давать ошибочные результаты. Причины ложноотрицательных результатов (человек болен COVID-19, а результат теста отрицательный):
- количество вируса в образце меньше порога чувствительности тест-системы из-за некорректной подготовки пациента к исследованию или из-за небольшого количества вируса в организме (низкая вирусная нагрузка), например, при бессимптомном течении или в период выздоровления;
- некорректное взятие мазка – например, только из зева или только из носа, погрешности в технике забора материала;
- нарушение рекомендованного срока хранения взятого образца;
- ненадежная система идентификации образцов, что ведет к получению чужого результата.
Исследование на антитела к коронавирусу
Антитела, или иммуноглобулины – специальные белки, которые вырабатывает иммунная система человека в ответ на попадание в организм любого инфекционного агента, в том числе SARS-CoV-2.
Антитела класса М (IgМ) к SARS-CoV-2 появляются, как правило, на 7-10 день болезни. Они могут сохраняться в организме человека до 2-3 месяцев. Поэтому их обнаружение говорит о текущей или недавно перенесенной инфекции.
Антитела класса G (IgG) к SARS-CoV-2 обнаруживают обычно через 10-14 дней после начала болезни. Выявление IgG-антител к возбудителю COVID-19 свидетельствует, что человек выздоравливает или уже переболел коронавирусной инфекцией. Длительность их сохранения в организме на сегодняшний день точно неизвестна.
Тестирование на антитела к вирусу SARS-Cov-2 рекомендуется использовать в следующих случаях:
- в качестве дополнительного метода диагностики острой инфекции (не ранее 7-го дня болезни для IgM, не ранее 10-14-го дня болезни для IgG) или при невозможности по какой-либо причине исследования мазков;
- для выявления лиц с бессимптомной формой инфекции;
- для установления факта перенесенной ранее инфекции при обследовании групп риска и проведении массового обследования населения для оценки уровня популяционного иммунитета;
- для отбора потенциальных доноров иммунокомпетентной (антиковидной) плазмы.
Донорами антиковидной плазмы могут стать лица в возрасте от 18 до 55 лет, с отсутствием противопоказаний к донорству (ряд хронических заболеваний, беременность), которые болели коронавирусной инфекцией и выздоровели, при условии, что с начала болезни прошло не менее 5 недель.
На начало 2021 года в официальных источниках приводятся следующие показатели антител, считающиеся достаточными для донорства: IgG > 40 и IgM ≥ 1,5 или IgG > 80 и IgM ≥ 0. Решение о том, может ли человек стать донором антиковидной плазмы, принимает врач.
Отдельно стоит сказать об оценке степени иммунной защиты (формировании иммунитета) после вакцинации. На сегодняшний день известно, что после перенесенной коронавирусной инфекции в организме могут формироваться антитела (IgG) к нескольким белкам коронавируса. Исследуемые после болезни IgG – это антитела к так называемому N-белку коронавируса (исследуется в большинстве лабораторий).
Для оценки иммунитета после вакцинации имеет значение только выявление определенных IgG – антител к спайковому (S) белку SARS-CoV-2 (качественный).
Этот анализ выявляет наличие или отсутствие антител. При повторном выполнении количественного анализа можно оценивать устойчивость иммунного ответа по динамике уровня этих антител. Тест на антитела к N-белку не информативен для оценки поствакцинального иммунитета.
Объем сроки и кратность исследований при новой коронавирусной болезни COVID-19
Объем, сроки и кратность лабораторных исследований зависят от степени тяжести заболевания. Легкое течение заболевания с наблюдением пациента в амбулаторных условиях, как правило, не требует дополнительных лабораторных исследований. В случае среднетяжелого и тяжелого течения выполняются следующие исследования:
Клинический анализ крови: общий анализ, лейкоформула, СОЭ.
Биохимический анализ крови (мочевина, креатинин, калий/натрий/хлор, глюкоза, АлАт, АсАт, билирубин общий, альбумин, ферритин).
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины.
Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea.
Краткая характеристика аналита Мочевина
Моче�…
Креатинин (в крови) (Creatinine)
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat.
Краткая характеристика определя�…
Калий, натрий, хлор в сыворотке крови (К+, Potassium, Na+, Sodium, Сl-, Chloride, Serum)
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl.
Краткая характеристика определяемых �…
Глюкоза (в крови) (Glucose)
Материал для исследования
Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм…
Билирубин общий (Bilirubin total)
Синонимы: Общий билирубин крови; Общий билирубин сыворотки.
Totalbilirubin; TBIL.
Краткая характеристика определяемого вещества Билирубин общий
Билирубин – пигмент �…
Альбумин (в крови) (Albumin)
Синонимы: Человеческий сывороточный альбумин; ЧСА; Альбумин плазмы;
Human Serum Albumin; ALB.
Краткая характеристика исследуемого вещества Альбумин
Альбумин – эт…
Ферритин (Ferritin)
Синонимы: Анализ крови на ферритин; Депонированное железо; Индикатор запасов железа. Serum ferritin.
Краткая характеристика определяемого вещества Ферритин
Ферритин &n…
Биохимический анализ крови не дает специфической информации о коронавирусной инфекции, но обнаруживаемые отклонения могут указывать на наличие патологии со стороны внутренних органов, декомпенсацию сопутствующих заболеваний и развитие осложнений. Он может иметь прогностическое значение, оказывает влияние на выбор лекарственных средств и режим их дозирования.
Значимое повышение С-реактивного белка (СРБ) может говорить в пользу бактериальной инфекции, коррелирует с тяжестью течения, распространенностью воспаления и прогнозом при пневмонии.
С-реактивный белок (СРБ, CRP)
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме.
Синонимы: Анализ крови на СРБ; С-реактивн�…
Прокальцитонин при коронавирусной инфекции, в том числе с поражением легких, находится в пределах нормальных значений.
Прокальцитонин (Procalcitonin)
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT.
Краткая характеристика определяемого вещества Прокальцитонин
Прокальцитонин является прогормоном ка�…
Повышение прокальцитонина, как и СРБ, свидетельствует о присоединении бактериальной инфекции и коррелирует с тяжестью течения, распространенностью воспаления и прогнозом при бактериальных осложнениях.
Значимое повышение D-димера может свидетельствовать о наличии тромбозов.
D-димер (D-dimer)
Синонимы: Фрагмент расщепления фибрина.
D-dimer, Fragment D-dimer, Fibrin degradation fragment.
Краткая характеристика определяемого вещества D-димер
D-димер представляет собой рас�…
КТ органов грудной клетки при COVID- 19
Методы лучевой диагностики (рентгенография и КТ органов грудной клетки без внутривенного контрастирования) применяют для выявления пневмоний, вызванных COVID-19, их осложнений, дифференциальной диагностики с другими заболеваниями легких, а также для определения степени выраженности и динамики изменений, оценки эффективности проводимой терапии.
КТ имеет высокую чувствительность в выявлении изменений в легких, характерных для COVID-19.
Как и любое другое обследование, КТ должно назначаться по строгим показаниям и проводиться после соотнесения пользы и потенциального вреда.
Нельзя забывать, что выполнение КТ сопряжено с лучевой нагрузкой. Кроме того, во время пребывания в отделении существует дополнительный риск инфицирования COVID 19.
Ограничениями КТ в сравнении с рентгенографией являются меньшая доступность технологии в отдельных медицинских организациях, городах и регионах; недоступность исследования для части пациентов, находящихся на ИВЛ.
Несмотря на бОльшую доступность, относительно низкую стоимость рентгенографии по сравнению с КТ, именно при COVID-19 предпочтительнее проведение КТ. Дело в том, что рентгенография в данном случае недостаточно информативна.
Для поражения легких при COVID-19 характерно снижение воздушности легочной ткани — так называемое «матовое стекло». Эти изменения не являются строго специфичными для COVID-19, они встречаются, хотя и реже, и при других вирусных инфекциях. КТ точно оценивает степень тяжести пневмонии при COVID-19, которая определяется количеством пораженной легочной ткани:
КТ-1 – до 25 %,
КТ-2 — до 50 %,
КТ-3 — до 75 %,
КТ-4 – более 75%.
Рекомендовано проведение КТ органов грудной клетки пациентам при среднетяжелом, тяжелом и крайне тяжелом течении острой респираторной инфекции с целью принятия решения о госпитализации, оценки характера изменений и объема поражения легких, а также динамики процесса и определения прогноза заболевания.
КТ может выявлять изменения в легких у значительного числа пациентов с бессимптомной и легкой формами заболевания. Результаты КТ в этих случаях не влияют на тактику лечения и прогноз заболевания при наличии лабораторного подтверждения COVID-19. Поэтому массовое применение КТ для скрининга бессимптомных и легких форм болезни не рекомендуется.
Не рекомендовано применение методов лучевой диагностики при отсутствии симптомов ОРВИ у пациентов с положительными результатами на РНК SARS-CoV-2. Данные лучевого исследования не заменяют результаты обследования на РНК SARS-CoV-2. А отсутствие изменений при КТ не исключают наличия COVID-19 и риска развития пневмонии через некоторое время после проведения исследования.
Источники:
- Временные методические рекомендации. Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19). Версия 8.1 (01.10.2020) Министерство здравоохранения Российской Федерации. Утверждены заместителем министра Здравоохранения Российской Федерации Е. Г. Камкиным. 227 с.
- Доктор Питер Петербургский сайт о здоровье. Специалист лаборатории объяснила, почему ПЦР-тесты на коронавирус могут выдавать ошибку 02.12.2020.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
9129
14 Ноября
-
7672
02 Сентября
-
85760
03 Марта
Похожие статьи
Повышенная утомляемость
Повышенная утомляемость: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Миалгия
Миалгия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Сухой кашель
Кашель – это естественная, защитная реакция организма на разнообразные раздражители. В некоторых случаях кашель может быть симптомом болезни. Сухим называется кашель, при котором мокрота не выделяется вообще или выделяется в очень небольшом количестве.
Отек легких
Отек легких: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Тугоухость
Тугоухость: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Дата публикации 1 апреля 2020Обновлено 26 октября 2022
Определение болезни. Причины заболевания
Коронавирусная инфекция — это группа острых инфекционных заболеваний, вызываемых различными серотипами коронавирусов. Характеризуется синдромом общей инфекционной интоксикации и синдромом поражения респираторного тракта, в основном верхних и средних его отделов — носа, глотки, гортани, трахеи и бронхов. При некоторых вариантах вируса, таких как MERS-CoV, SARS-CoV, SARS-CoV-2, в 20 % случаев развивается тяжёлый острый респираторный синдром с высокой летальностью [3][4].
Краткое содержание статьи — в видео:
Этиология
Штаммы, патогенные для человека, относятся к роду Betacoronavirus. Их можно разделить на две группы:
- Штаммы, круглогодично приводящие к заболеваниям по типу нетяжёлого ОРВИ: HCoV-229E, HCoV-OC43, HCoV-NL63, HCoV-HKU1. Они различаются на генетическом уровне по размеру генома и свойствам антигенов. Такие разновидности коронавируса вызывают недомогание, насморк, першение в горле, небольшое повышение температуры и редкий кашель.
- Штаммы, приводящие к тяжёлым поражениям нижних дыхательных путей:
- MERS-CoV (природный источник вируса — одногорбые верблюды);
- SARS-CoV (природный источник вируса — летучие мыши; промежуточный носитель вируса — верблюды, циветы гималайские);
- SARS-CoV-2 — новый вид коронавируса, вызвавший пандемию в 2019-2020 гг. (природный источник неизвестен).
Вирус COVID-19 подвержен мутациям и постоянно изменяется, вследствие чего регулярно появляются и исчезают его новые варианты. Сейчас выделяют не менее пяти основных:
- B.1.1.7 (впервые выявлен в Великобритании);
- B.1.351 (США);
- P.1 (Бразилия);
- B.1.427 и B.1.429 (США, Калифорния).
- B.1.617, или «Дельта» (Индия);
- B.1.1.529, или «Омикрон» (ЮАР, Ботсвана);
- XE — мутация подвидов омикрон-штамма BA.1 и BA.2 (Великобритания).
Гипотетически какие-то из этих вариантов могут ускользать из-под действия вакцинных антител, но общепризнанных сведений об этом пока нет, исследования продолжаются. Известно, что некоторые из этих штаммов могут быть более заразными и распространяться быстрее, что увеличивает число новых случаев заболевания.
Индийский штамм коронавируса («Дельта») — это лишь один из сотен разновидностей нового коронавируса. Кардинально он не отличается от китайского и сохраняет всё основные свойства коронавирусов, но, по недостаточно понятным пока причинам, является более заразным, поражает больше молодых людей, чаще приводит к госпитализации и развитию пневмонии. Существующие вакцины оказывают на него тормозящее влияние, но, возможно, чуть меньшей силы.
Новый штамм коронавируса «Омикрон» впервые обнаружили в ЮАР и Ботсване в ноябре 2021 года. Он стремительно распространяется по всему миру. В омикрон-штамме присутствует более 30 мутаций в S-белке — шипе на оболочке вируса, с помощью которого он проникает в клетку. Благодаря этим мутациям снижается эффективность нейтрализующих антител, т. е. повышается риск заразиться для вакцинированных и переболевших [25].
Коронавирусы — это спирально-симметричные РНК-содержащие вирусы с одной цепью РНК. Они представляют собой сферические образования размером 80-220 нм. Внешне напоминают солнечную корону благодаря своей суперкапсид-липидной оболочке, окружённой белковыми шипами. Отсюда и происходит название этих вирусов.
Коронавирусы вырабатывают ряд ферментов (протеазу, хеликазу, репликазу) и неструктурные белки, которые расщепляют белковые связи в человеческих клетках. Также они подавляют выработку интерферона, который помогает бороться с вирусами, провоцируют воспаление и запускают апоптоз — запрограммированную гибель клеток.
Коронавирусная инфекция имеет достаточно изощрённый метод проникновения в клетки организма. Поверхностные белковые «шипики» на границе вирусной частицы имитируют полезные для клетки вещества. Их ошибочно распознают трансмембранные рецепторы клетки и дают «разрешение» на вход. Иммунная система при этом не реагирует на проникновение вируса, так как она не видит оснований атаковать неопасный для организма материал.
SARS-CoV-2 в этом отношении имеет более выгодные условия для входа в клетку. Хотя он более заразный, но зачастую не приводит к катастрофе на уровне клеток и органов — тяжёлое течение, как правило, связано с обострением и ухудшением имеющихся хронических заболеваний на фоне болезни.
После прикрепления к клетке вирус «продавливает» клеточную оболочку и вводит в её цитоплазму свой РНК. Далее запускается сборка белков и готовых вирусных образований. После формирования вирусного нуклеокапсида готовые вирусы покидают клетку, сливаясь с внешней мембраной, а сама клетка погибает.
Во внешней среде стандартные штаммы коронавирусов не отличаются устойчивостью: их большая часть погибает в течение нескольких часов. При благоприятных условиях эти вирусы могут прожить до 2 суток. Они высоко чувствительны к бытовым дезинфектантам (гибнут за 2 минуты), высушиванию, солнечной радиации, нагреванию свыше 56°С (инактивируются за 10-15 минут).
Более патогенными и жизнестойкими вирусами являются MERS-CoV, SARS-CoV, SARS-CoV-2:
- при комнатной температуре они могут сохраняться до 7 дней в жидкой мокроте, до 3 суток на пластике и нержавеющей стали, до суток на картоне, до 4 часов на меди;
- при оптимальных условиях они могут сохраняться до 3 часов в форме аэрозоля, до 4 суток в моче и фекалиях;
- при замораживании вирусы сохраняются до 3 недель;
- небольшое нагревание (свыше 56°С) уничтожает их не более чем за полчаса, 70 % спирт и 0,5 % раствор перекиси — за минуту;
- солнечное ультрафиолетовое излучение сокращает жизненный цикл таких вирусов, но не приводит к их быстрой инактивации. Кварцевание уничтожат вирусы эффективнее естественного ультрафиолета, но его можно использовать при отсутствии людей в помещении, так как они рискуют получить ожоги. Кварцевые лампы применяются только в медицинских учреждениях, операционных, лабораториях. В домашних условиях для профилактики коронавируса и других вирусных респираторных болезней они малоэффективны, а при большой мощности могут быть опасны. Для профилактики рекомендована обработка поверхности антисептиком с содержанием спирта от 70 % и дезинфицирующими средствами [3][5].
- в лабораторных условиях при заморозке до -70°С и лиофилизации при 4°С (мягком высушивании, замораживании и помещении в вакуум) вирусы сохраняются довольно долго [1][3][7][9].
Эпидемиология
Всего известно около 40 видов коронавирусов (как патогенных, так и непатогенных для человека). Большинство патогенных форм коронавируса постоянно курсируют среди людей по всему миру и вызывают нетяжёлые ОРВИ — фарингит, трахеит, бронхит и др. Они возникают в зимне-весенний период из-за ослабления защитных сил организма и обострения хронической ЛОР-патологии.
Впервые коронавирусы были обнаружены в 1965 году учёными Д. Тиреллом и М. Бино у пациента с ОРВИ. До 2002 года считалось, что коронавирусы могут вызвать у людей только нетяжёлые респираторные инфекции. Однако с этого времени в мире накопился опыт изучения тяжёлых острых респираторных синдромов, причиной которых стали коронавирусы. Ими были спровоцированы такие заболевания, как:
- атипичная пневмония (вызвана штаммом SARS-CoV);
- ближневосточный респираторный синдром — ОРЗ, плавно переходящее в тяжёлую вирусную пневмонию с дыхательной и иногда почечной недостаточностью (вызван штаммом MERS-CoV);
- потенциально тяжёлое ОРЗ COVID-19 (вызвано штаммом SARS-CoV-2).
Коронавирус SARS-CoV-2 возник недавно: первые сообщения о болезни появились 8 декабря 2019 года. Предположительно данный штамм является рекомбинантом, т. е. вирусом, в котором генетический материал частично дополнен чужеродным геномом коронавируса летучей мыши и неизвестного коронавируса (возможно, змеи или панголина). Местом рождения вируса и появления заболевания является город Ухань, расположенный в провинция Хубэй Китайской Народной Республики. Первичный источник инфекции неизвестен. Предположительно заражение могло произойти на рынке морепродуктов и экзотической пищи (летучие мыши, змеи).
За короткий промежуток времени (около 2 месяцев) вирус достаточно быстро распространился и вызвал пандемию — об этом 11 марта 2020 года заявила Всемирная организация здравоохранения. Особенно пострадали жители Италии, Ирана, Южной Кореи и США.
Коронавирус: статистика в России и в мире
На 7 апреля 2022 года количество заболевших составило более 495 млн человек (лидеры — США: более 80 млн, Индия: более 43 млн, Бразилия: более 30 млн, Франция: более 25 млн, Россия: более 17 млн), из которых скончались более 6 млн человек (США: более 982 тыс., Бразилия: более 661 тыс., Индия: более 522 тыс., Россия: более 363 тыс.). Тяжело болеют преимущественно пожилые люди, для которых вирус особо опасен (до 80 % всех летальных случаев).
Коронавирус в Москве
По данным на 7 апреля 2022 года, в Москве выявлено 2 746 033 случая, 2 551 635 выздоровели, 42 837 скончались.
Причины коронавирусной инфекции
Источник инфекции — больные люди (с конца инкубационного периода, включая лёгкие и бессимптомные формы болезни) и собаки, однако риск передачи вируса от животных человеку очень низкий. Штамм SARS-CoV-2 потенциально может передаваться от человека домашним животным, после чего, мутировав, возвращаться к обратно к человеку. Сейчас подтверждена лишь возможность передачи вируса от человека к кошкам, собакам и хорькам [12]. Исследователи из Великобритании описали случаи заражения домашних кошек и собак штаммом B.1.1.7. За несколько недель до болезни COVID-19 был выявлен у их владельцев. У некоторых заражённых питомцев появились респираторные симптомы и развился миокардит [24].
Механизмы передачи:
- Аэрозольный:
- воздушно-капельный путь — при разговоре, чихании и кашле на расстоянии менее 2 м;
- воздушно-пылевой путь — при попадании пылевых частиц с частицами вируса;
- Контактный — при переносе частиц вируса с заражённых участков тела или предметов в глаза, рот или нос после рукопожатий, прикосновений к дверным ручкам и пр.
- Фекально-оральный — при анально-оральных контактах, приготовлении пищи, несоблюдении правил гигиены после уборных.
Факторы передачи — воздух, пыль, предметы быта, пищевые продукты, загрязнённые вирусом. Чем ближе и теснее контакт здорового и больного, тем выше вероятность передачи инфекции. Повышенный риск заражения имеют медицинские работники, люди, связанные с тесным прямым общением с людьми, а также организованные коллективы.
В виду своей нестойкости во внешней среде любой коронавирус не может передаться через посылки из Китая ни при каких условиях. Они идут гораздо дольше возможного периода сохранения жизни вируса на любых материалах.
Пока у людей нет врождённого или приобретенного иммунитета к новому типу коронавируса SARS-CoV-2, поэтому восприимчивы к заболеванию все люди на планете. После перенесённого заболевания формируется стойкий гуморальный иммунитет, но только к тому серотипу, которым переболел человек. Поэтому возможны повторные заболевания, вызванные другими типами коронавирусов. Ребёнок после рождения унаследует от матери непродолжительный пассивный иммунитет примерно на полтора месяца (иногда немного дольше при грудном вскармливании).
Как и при любом ОРВИ возможны редкие повторные случаи заражения тем же типом вируса (у ослабленных больных или при дефектном варианте антителообразования, однако это бывает редко).
Сегодня средний уровень смертности от COVID-19 составляет примерно 5 %. Спрогнозировать динамику этого заболевания пока довольно сложно. Тот факт, что часть вирусных изолятов уже стала менее патогенной, не говорит о спаде заболеваемости, так как масштабное тестирование на новый штамм коронавируса доступно не во всех странах. По приблизительным оценкам, COVID-19 будет активно распространяться примерно 1,5-2 года до того момента, пока у подавляющего числа людей не появятся защитные антитела [1][2][6][8].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы коронавирусной инфекции
При стандартных типах вируса инкубационный период длится 1-10 дней, при инфекции COVID-19 — до 14 дней (в среднем 5-7 дней).
Чаще всего типичная коронавирусная инфекция протекает бессимптомно или приводит к развитию малозаметных симптомов по типу ОРЗ с поражением носовой полости и глотки. Наблюдается слезотечение, щекотание в носу, насморк с необильным слизистым отделяемым, нарушение обоняния, першение или лёгкие боли в горле, сухой кашель (спустя время — с небольшим количеством мокроты). Больной чувствует недомогание, слабость, познабливание, возможны умеренные головные боли, повышение температура тела не более чем на 38°С. У детей ко всем перечисленным симптомам могут присоединиться признаки поражения пищеварительного тракта в виде дискомфорта в животе, неустойчивого стула и тошноты. В течение недели выраженность симптоматики снижается и наступает выздоровление. Иногда заболевание проявляется лишь небольшой слабостью даже при поражении около 25 % лёгких, которое визуализируется только на КТ органов грудной клетки.
В отличие от круглогодичных форм коронавирусной инфекции высокопатогенные формы болезни проявляются гораздо тяжелее, их прогноз в 20 % очень серьёзен.
Наиболее распространённые симптомы COVID‑19:
- увеличение температуры тела до 38°С;
- повышенная утомляемость;
- потливость;
- сухой кашель;
- потеря вкуса и обоняния;
- тошнота;
- диарея.
У части больных могут отмечаться боли в мышцах и суставах, насморк, заложенность носа, снижение или исчезновение обоняния, першение в горле, умеренная диарея. Обычно эти симптомы развиваются постепенно и выражены неярко.
У большинства инфицированных не возникают какие-либо серьёзные симптомы или плохое самочувствие, как и при остальных формах коронавирусной инфекции. В 80 % болезнь заканчивается полным выздоровлением.
Примерно в одном из шести случаев COVID-19 (преимущественно у пожилых и ослабленных сопутствующими заболеваниями людей) возникает тяжёлая симптоматика с развитием дыхательной недостаточности:
- усиливается лихорадка и кашель;
- появляется одышка, атипичный тип дыхания;
- нарастает слабость;
- возможны боли в груди при дыхании и кашле, боли в животе и тахикардия;
- губы и нос приобретают синюшный оттенок;
- возможно нарушение и спутанность сознания.
Все эти признаки могут указывать на развивающуюся пневмонию или респираторный дистресс-синдром лёгких. В этих случаях требуется срочная госпитализация в отделение реанимации и интенсивной терапии. Время от появления симптомов COVID-19 (при подтверждении возбудителя) до смерти в тяжёлых случаях составляет от 6 до 41 дня (в среднем 14 дней).
Коронавирусная инфекция у беременных. Пока нет исчерпывающих данных о специфическом негативном влиянии коронавирусной инфекции и инфекции COVID-19 в частности на исход и течение беременности, состояние плода и ребёнка, развитие внутриутробной патологии. Однако течение болезни при новой коронавирусной инфекции достаточно тяжёлое.
Коронавирусная инфекция у детей. Дети, как правило, переносят заболевание легче, чем взрослые. В некоторых случаях возможно развитие пневмонии. Обычно она возникает у детей с отягощённым фоном по простудным заболеваниям или лёгочной патологии.
Также заболевание может развиться у новорождённых. В основном вирус передаётся от матери к ребёнку после родов через дыхательные пути. Тяжёлое течение болезни в таких случаях наблюдается редко [1][4][5][6].
Патогенез коронавирусной инфекции
Входные ворота — эпителий верхних дыхательных путей, эпителиальные клетки желудка и кишечника. Коронавирус проникает в клетки, имеющие рецепторы ангиотензинпревращающего фермента II типа (ACE2), там он накапливается и размножается. Из носоглотки вирус распространяется по кровеносным сосудам, поражая клетки нижних дыхательных путей, желудка, кишечника, проникая глубже в ткань. В большинстве случаев данный процесс самостоятельно ограничивается, что приводит к полному выздоровлению по мере формирования запаса защитных антител в организме.
При инфекции COVID-19 вирусы могут продолжать выделяться даже спустя некоторое время после их исчезновения из дыхательных путей. Это указывает на вероятность более позднего фекально-орального механизма передачи заболевания.
При одновременном отсутствии иммунитета к инфекции и наличии иммунодефицита на фоне сопутствующих заболеваний вирус может прорвать иммунную защиту и массивно распространиться по тканям организма. Так, например, происходит при заражении новым штаммом SARS-CoV-2. Распространение инфекции ведёт к каскаду патологических реакций, в ходе которых прогрессирует поражение альвеол, возникает тяжёлая дыхательная недостаточность и наступает смерть. Схематично это можно представить следующим образом:
- в ответ на воспалительный процесс образуются провоспалительные факторы, которые активируют альвеолярные нейтрофилы и макрофаги — клетки, пожирающие чужеродные и ненужные субстанции;
- нейтрофилы прикрепляются к внутренней поверхности лёгочных капилляров и вызывают цитокиновый шторм: они высвобождают цитотоксические факторы (в том числе агрессивные соединения кислорода), которые повреждают стенки мелких альвеолярных сосудов [11].
- из-за повреждения сосудов воспалительная жидкость (экссудат) проникает в само воздушное лёгочное пространство, что ведёт к гипоксии — кислородному голоданию;
- также из-за повреждения клеток нарушается выработка сурфактанта — вещества, препятствующего спаданию альвеол.
- на фоне спадения альвеол усиливается гипоксия, снижается жизненная ёмкость лёгких. В результате в лёгочной артерии образуются тромбы, развивается лёгочная гипертензия — повышение давления в малом круге кровообращения. Тяжёлая лёгочная гипертензия может привести к сердечной недостаточности и летальному исходу [2][3][5][6].
Вирус одинаково влияет на организм человека независимо от возраста. Опасность для пожилых и ослабленных людей заключается лишь в разбалансировке работы организма и ухудшении уже имеющихся хронических заболеваний. Подобное происходит и при других возбудителях респираторных инфекций, например при гриппе. Однако опасность нового коронавируса заключается в более частом развитии осложнений из-за полной неспособности иммунитета противостоять неизвестному для него патогену.
Классификация и стадии развития коронавирусной инфекции
Выделяют четыре степени тяжести коронавирусной инфекции:
- лёгкая — длится до 7 дней. Сопровождается нормальной или незначительно высокой температурой тела, слабостью, насморком, першением в горле, редким кашлем;
- среднетяжёлая — длится до 10-12 дней. Сопровождается умеренно повышенной температурой тела до 38°С, выраженной слабостью, головной болью, насморком, першением и болью в горле, сухим кашлем, иногда с умеренным отделением мокроты;
- тяжёлая — длится более 2 недель. Сопровождается высокой температурой тела, резкой слабостью, тошнотой, головокружением, сильным кашлем (сухим и с мокротой), болью в груди, одышкой;
- крайне тяжёлая — чаще всего развивается на фоне тяжёлого заболевания, отличается неблагоприятным прогнозом. Сопровождается прогрессирующей одышкой, тахикардией, снижением артериального давления, посинением губ и носа;
Заболевания, вызванные потенциально опасными видами коронавируса, разделяют по клинической форме на три группы:
- нетяжёлое ОРЗ, сопровождающееся поражением верхних дыхательных путей (носа и глотки);
- ОРЗ, сопровождающееся пневмонией без угрозы жизни;
- ОРЗ, сопровождающееся тяжёлой пневмонией с присоединением острого респираторного дистресс-синдрома [1][5][7][9].
Осложнения коронавирусной инфекции
Пневмония. Температура тела резко увеличивается, кашель усиливается, выделяется мокрота (при присоединении вторичной бактериальной крови она приобретает зеленовато-жёлтый оттенок, иногда можно заметить буроватые прожилки), возникают боли в груди во время кашля на стороне поражения и одышка, нарастает слабость и головная боль, возможно появление нейтрофильного лейкоцитоза в периферической крови (увеличение количества нейтрофилов).
Острый респираторный дистресс-синдром. Развивается в течение 2-6 дней от начала болезни. Характеризуется нарастанием сухого кашля, одышки, появлением учащённого поверхностного дыхания, участием вспомогательной мускулатуры во время дыхания, тахикардией, посинением губ и носа, прогрессирующим снижением уровня кислорода в крови ниже 90 %, нарушением кислотно-основного равновесия в организме. При выслушивании лёгких возможны хрипы, при рентгенографии — инфильтраты в лёгких, плевральный выпот. Прогноз часто неблагоприятный.
Мультисистемный воспалительный синдром. Развивается у детей и людей до 21 года. Проявляется длительной лихорадкой с температурой более 38°C, воспалительными изменениями большинства систем организма и повышением уровня воспалительных маркеров (С-реактивного белка, СОЭ, прокальцитонина, фибриногена и др.) [2][3][7][9].
«Длительный COVID» (лонг-ковид), или постковидный синдром, — симптомы, продолжающиеся несколько месяцев: повышенная утомляемость, головные боли, головокружение, потеря вкуса и запаха, депрессия, непроходящий кашель, боли в груди, мышцах и суставах. В Международной классификации болезней (МКБ-10) это осложнение кодируется как U09.9 «Состояние после COVID-19 неуточнённое.
Спустя шесть месяцев после перенесённой коронавирусной инфекции у пациентов сохранялись тревожность (22,82 % больных), проблемы с дыханием (18,7 %), усталость (12,82 %), боли в груди и горле (12,6 %), головная боль (8,67 %) и когнитивные нарушения (7,88 %). Симптомы чаще встречались у госпитализированных больных. Среди мужчин и пожилых пациентов более распространены проблемы с дыханием и когнитивные нарушения, среди женщин — головные боли, тревожность и депрессия [21].
Повреждения мозга при коронавирусе зачастую обусловлены декомпенсацией хронической патологии или остро возникающими нарушениями мозгового кровообращения (чаще у пожилых пациентов). Повреждает ли сам коронавирус головной мозг, пока неизвестно, исследования продолжаются.
Ещё одним осложнением коронавирусной инфекции может быть синдром Гийена — Барре. Это острое воспалительное заболевание, при котором иммунная система атакует собственные нервные клетки, вызывая мышечную слабость и иногда паралич. Пока связь этого заболевания с инфекцией не доказана: выявлены лишь единичные случаи [20].
Сахарный диабет.COVID-19 повышает риск развития диабета 2-го типа на 28 %. Это происходит из-за усиления работы иммунной системы после выздоровления, что может вызвать дисфункцию бета-клеток поджелудочной железы и резистентность к инсулину. Также риск диабета растёт из-за стресса, вызванного болезнью. Пациентам, переболевшим коронавирусом, рекомендуется следить за своим состоянием и обратиться за медицинской помощью при появлении симптомов диабета (учащённого мочеиспускания, повышенной жажды и усталости) [28].
Диагностика коронавирусной инфекции
Клинический анализ крови выявляет реакции иммунитета. При коронавирусной инфекции наблюдаются признаки стандартного вирусного заболевания: снижение уровня лейкоцитов (вплоть до абсолютной лейкопении) или нормальный размер эритроцитов, снижение уровня нейтрофилов, эозинофилов и тромбоцитов, увеличение числа лимфоцитов и моноцитов.
Общий анализ мочи, как правило, без изменений. При развитии тяжёлых форм заболевания наблюдается протеинурия и цилиндрурия (появление в моче белка и цилиндров).
Биохимический анализ крови оценивает функциональную активность органов. Возможно повышение АЛТ, АСТ, С-реактивного белка, креатинина, провоспалительных цитокинов, молочной кислоты и прокальцитонина — маркера сепсиса (прогностически указывает на неблагоприятное течение заболевания).
РИФ — реакция иммунофлюоресценции на выявление антигена. Материалом для исследования служат мазки-отпечатки слизистой носа или отделяемого носоглотки, которые берутся с помощью специального стерильного тампона.
ИФА — иммуноферментный анализ на выявление специфических антител (IgM и IgG). Для исследования кровь из вены берётся дважды с интервалом в 10-14 дней.
Интерпретация результатов теста:
- отрицательны оба класса антител — вероятнее всего, человек пока не болел коронавирусной инфекцией, но может заболеть (нужны повторные тесты);
- положительны только IgM — в настоящий момент пациент переносит острую инфекцию;
- положительны оба класса антител — человек болеет уже длительное время;
- положительны только IgG — обследуемый переболел давно и имеет иммунитет.
Ставить утвердительный диагноз только на основании результатов ИФА не стоит.
ПЦР диагностика позволяет определить тип вируса с помощью выявления РНК. В случае с SARS-CoV-2 материал для диагностики (мазок) берётся из полости носа и ротоглотки, реже используется кровь, моча и фекалии. Результаты теста будут известны через 3-4 часа [11].
Оценивать результаты ПЦР следует совместно с ИФА:
- если ПЦР положительна, то с высокой вероятностью в настоящий момент человек переносит заболевание (нужен карантин);
- если ПЦР отрицательна и при этом выявлены антитела IgM и IgG (или только IgG), то можно говорить о перенесённом ранее заболевании и отсутствии эпидемиологической опасности (не нужен карантин).
Иногда контрольная ПЦР после получения отрицательного результата ПЦР в подтверждённом ранее случае коронавирусной инфекции показывает положительный результат. Это возможно в небольшом количестве случаев: когда в организме действительно присутствуют вирусные частицы, причём их концентрация будет намного меньше предыдущей (когда человек был в разгаре болезни), либо когда тест-система реагирует на нежизнеспособный вирус. Такие люди, вероятнее всего, не представляют явной опасности для окружающих, но для однозначных выводов пока недостаточно данных.
Культивирование вируса на культуре клеток мышей — выделение вируса в специализированных лабораториях.
Рентгенологическое исследование позволяет обнаружить инфильтраты в лёгочной ткани при пневмонии, например по типу «матового стекла».
Компьютерная томография также может выявить пневмонические изменения, в т. ч. на начальных этапах [1][2][6][9].
Медицинское обследование на новый коронавирус SARS-CoV-2 обязательно должны пройти люди, которые прибыли из неблагополучных по заболеванию районов, контактировали с больными или имеют симптомы ОРЗ. Это можно сделать в аккредитованной поликлинике по месту жительства.
Дифференциальная диагностика
Никаких специфичных симптомов, отличающих коронавирусную инфекцию от других ОРЗ, не существует. Значение имеет лишь совокупность симптомов с эпидемиологической ситуации по коронавирусной инфекции в регионе, фактом контакта с больными людьми и посещением страны, неблагополучной по данному заболеванию.
Лечение коронавирусной инфекции
Доказанного специфического лечения коронавирусной инфекции пока нет, но оно разрабатывается: проводятся различные клинические испытания. На данный момент ВОЗ одобрено два препарата прямого противовирусного действия: «Ремдесивир» и «Молнупиравир» [29].
«Ремдесивир» применяют в определённых ситуациях у госпитализированных пациентов, которые нуждаются в дополнительном кислороде (но без искусственной вентиляции лёгких). Он противопоказан людям с нарушением работы печени.
«Молнупиравир» рекомендуется использовать при нетяжёлом течении COVID-19, чтобы снизить риск госпитализации и поскорее избавиться от симптомов болезни. Но этот препарат экспериментальный, его возможные побочные эффекты ещё исследуются. Есть риск, что препарат может повлиять на устойчивость инфекции к лечению и появление новых штаммов коронавируса. Также препарат может стать причиной мутации клеток организма, но этот факт пока не получилось подтвердить или опровергнуть. Поэтому «Молнупиравир» нужно принимать с осторожностью и только по назначению врача [29].
Лопинавир, ритонавир и другие ингибиторы ВИЧ, которые используются для антиретровирусной терапии при ВИЧ-инфекции, показали некоторое действие в борьбе с коронавирусом в пробирке, но при испытании на людях оказались неэффективны и опасны (обладают серьёзными побочными эффектами в тех дозах, которые необходимы для минимального влияния на вирусные частицы). В стандартных случаях они не используются — их применение возможно только в условиях испытаний и строго под контролем врача. Также проходят тестирования использования моноклональных антител.
Согласно данным осени 2022 года, противовирусный препарат «Паксловид» (нирматрелвир + ритонавир) помогает пожилым пациентам при COVID-19. У людей старше 65 лет и у пациентов из групп риска смертность снизилась на 79 %, госпитализаций стало меньше на 73 %. Среди пациентов 40-64 лет эти изменения были незначительными [30]. В России сам препарат не зарегистрирован, но доступны его копии.
На данный момент препараты для лечения ВИЧ-инфекции, а также хлорохин и гидроксихлорохин, ивермектин в мировой практике при лечении коронавируса, в т. ч. тяжёлых форм заболевания, признаны неэффективными и не рекомендуются [14].
Большинство случаев течения коронавирусной инфекции не нуждается в какой-либо медикаментозной терапии. Больным лёгкими и среднетяжёлыми формами болезни (в т. ч. и новой COVID-19) требуется лишь в покой (домашний режим без выхода на улицу минимум на 7 дней), отдых, рациональное питание (не переедать, не заставлять себя есть через силу) и обильное тёплое питьё (вода, морс, компоты). Воздух в помещении спальни, где находится больной, должен быть умеренно прохладным (18-20°С) и влажным (40-60 %). Это позволяет не пересушивать слизистую респираторного тракта, сохраняя её иммунологическую и очищающую функции. При наличии кашля применяются отхаркивающие и разжижающие мокроту средства, при першении в горле — полоскания и орошения растворами антисептиков.
При тяжёлых формах болезни (в основном COVID-19) и потенциально высоком риске осложнений (у пожилых людей с сопутствующими заболеваниями, иммунодефицитных больных и людей с сахарным диабетом, онкологией, сердечно-сосудистой и бронхолёгочной патологией) показана госпитализация в инфекционный стационар, оснащённый аппаратами искусственной вентиляции лёгких и средствами неотложной терапии. При развитии сопутствующей бактериальной пневмонии или других осложнений показано назначение антибиотиков (при коронавирусной инфекции без бактериальных осложнений применение антибиотиков бессмысленно — они никак не воздействуют на вирус). В безвыходной ситуации при угрозе неблагоприятного исхода в условиях реанимации возможно назначение средств, не имеющих достаточную доказательную базу, например некоторых препаратов для лечения малярии и перспективных противовирусных средств общевирусного спектра [2][3][4][9].
В виду повышенного риска тромбообразования при новой коронавирусной инфекции госпитализированным пациентам (у которых проводились исследования гемостаза) и больным коронавирусной инфекцией с хроническими заболеваниями сердечно-сосудистой системы показано назначение антитромботической терапии (или продолжение её приёма). У негоспитализированных лиц, у больных нетяжёлыми формами новой коронавирусной инфекции и у лиц без сопутствующей патологии (у которых не проводилось исследование гемостаза) назначение такой терапии не рекомендуется и может быть опасно. Предупреждение и лечение тромбооборазования и кровотечений имеет очень тонкую грань и в порыве помочь можно только навредить [15].
Применение ингибиторов ангиотензинпревращающего фермента, блокаторов рецепторов ангиотензина, статинов показано лишь тем людям, которые принимали их до болезни COVID-19, для лечения коронавирусной инфекции они не рекомендованы.
НПВС назначаются согласно общим основаниям их применения, приём кортикостероидов ограничивается лишь тяжёлыми случаями в реанимации или при сопутствующих показаниях [16]. В настоящее время проводятся исследования эффективности и целесообразности применения плазмы выздоравливающих. По последним данным ВОЗ, использовать плазму не рекомендуется, так как она не влияет на течение болезни и риск смерти.
Реабилитация после коронавируса
Всемирная организация здравоохранения разработала рекомендации для самостоятельной реабилитации после коронавирусной инфекции. Из брошюры можно узнать, как уменьшить одышку, восстановить физическую форму, улучшить память, мышление и преодолеть стресс. Все упражнения подробно описаны, есть пошаговые инструкции в картинках [19].
Прогноз. Профилактика
При круглогодичных формах заболевания, а также при лёгкой и среднетяжёлой форме COVID-19 прогноз благоприятный. При тяжёлой форме COVID-19 (особенно у пожилых людей, лиц с иммунодефицитом, хроническими сердечно-сосудистыми и бронхолёгочными заболеваниями) прогноз серьёзный — у этой категории людей вероятность летального исхода достигает 80 %.
Вакцина (прививка) от коронавируса
В настоящее время применяются несколько различных типов потенциальных вакцин против COVID-19, в том числе:
- Инактивированные или ослабленные вирусные вакцины с использованием вируса, который был инактивирован или ослаблен и не вызывает болезни, но при этом генерирует иммунный ответ (вакцина от компании Sinopharm).
- Вакцины на основе белка с использованием безвредных фрагментов белка или содержащей белок скорлупы, имитирующих вирус COVID-19, для безопасного иммунного ответа. «ЭпиВакКорона» — пример такой вакцины.
- Вирусные векторные вакцины с использованием генетически модифицированного вируса, который не может вызывать болезни, но производит белки коронавируса, способные безопасно генерировать иммунный ответ. К таким вакцинам относится «Спутник V» (Гам-Ковид-Вак).
- РНК-вакцины и ДНК-вакцины — передовой подход, использующий генетически модифицированные РНК или ДНК для создания белка, который безопасно вызывает иммунный ответ (вакцины от компаний Pfizer и Moderna, пока не зарегистрированы в России).
После вакцинации эффект наступает примерно через три недели. Вакцина «ЭпиВакКорона» переносится незначительно легче, чем «Спутник V», но принципиальных отличий нет. Преимущества вакцин от COVID-19: в целом хорошая переносимость, отсутствие тяжёлых побочных эффектов и хороший иммунный ответ у большинства привитых. Недостатком можно назвать лишь неопределённый период действия появившегося иммунитета после вакцинации.
Вакцина «Спутник лайт» является обычным «Спутником», только с одной дозой вакцины, эффективность её значительно ниже. Она позволяет получить иммунитет немного быстрее, возможно будет применяться для ревакцинации.
Побочные эффекты вакцины от коронавируса
Все потенциально возможные и используемые вакцины против COVID-19 проходят тщательные исследования, чтобы гарантировать их максимальную безопасность перед широким применением. На сегодняшний день использование доступных вакцин показало достаточную их безопасность и возможность применения исходя из соотношения риск-польза для популяции. Как и у любой вакцины имеются определённые противопоказания, возможны аллергические реакции, однако они случаются редко [18].
Никаких серьёзных побочных эффектов от вакцины «Спутник V» и других зарегистрированных в России вакцин не выявлено. В них нет живого коронавируса — только его компоненты на разных носителях, поэтому никакого риска привитые для окружающих людей не предоставляют.
Увеличивает ли вакцина риск развития тромбозов
Нет никаких доказательств, что вакцины от коронавируса значимо увеличивают риск развития тромбоза, сейчас это относится к редким побочным явлениям, не превышающим таковые при любых медицинских манипуляциях. Специально следить за за уровнем D-димера (маркера тромбообразования) после вакцинации на требуется.
Независимо от штаммов (вариантов), все коронавирусные агенты, вызывающие COVID-19, имеют в своём составе одинаковые участки, которые и содержатся в вакцинах, поэтому вероятность, что вакцины будут неэффективны против нового, например британского штамма, минимальна.
Какая вакцина от коронавируса подходит пожилым людям
Пожилым людям подходит любая из зарегистрированных в РФ вакцин, начинать лучше всего со «Спутник V».
Вакцина от коронавируса для детей
В Европе проводится вакцинация детей 5–11 лет против COVID-19 вакцинами Pfizer и BioNTech. В США детскую вакцину Pfizer начали применять в начале ноября, в Канаде — в середине ноября. В России проходят клинические испытания вакцины для подростков «Спутник М» — это обычная двухкомпонентная вакцина «Спутник V», но в меньшей дозировке.
Вакцинация беременных
Вакцины от коронавируса пока противопоказаны беременным, хотя многочисленные наблюдения не выявили каких-либо проблем с течением беременности и развитием ребёнка, но долгосрочных наблюдений ещё нет. Каких-то новых особенностей течения болезни у беременных пока также не выявлено.
Вакцинация от коронавируса при ВИЧ и онкологии
Людям с ВИЧ-инфекцией и раком можно и нужно прививаться от коронавируса, поскольку их иммунитет наиболее уязвим перед вирусом и болезнь протекает тяжелее. Никаких рисков, связанных с вакцинацией у этой группы людей, на данный момент не установлено.
Повторное заражение коронавирусом
Повторное заражение коронавирусной инфекцией возможно. Однако это единичные случаи, и пока неясно, с чем они связаны. Вероятно, повторно могут заболеть люди с иммунодефицитом, имеющие серьёзные хронические заболевания.
После болезни иммунитет сохраняется как минимум три месяца, в это время повторные заболевания крайне редки, данных о максимальной иммунной памяти пока нет. Уровень антител класса G, необходимый для защиты организма от повторного заболевания, отличается у разных людей, его точное значение, гарантирующее длительную защиту, пока не определено. Повторные заражения у пациентов с иммунодефицитом могут возникнуть через 4-6 месяцев после перенесённой инфекции. Результаты исследований показывают, что иммунитет после вакцинации ни в чём не уступает иммунитету, приобретённому после болезни.
Через какое время нужна повторная прививка от коронавируса
Иммунитет у всех людей разный, точных данных о том, когда нужно проходить повторную вакцинацию, нет. Есть смысл сделать анализ на антитела класса G через месяц и через 6 месяцев после окончания вакцинации, чтобы оценить динамику и дальше действовать осознанно.
Согласно данным Центров США по контролю и профилактике заболеваний (CDC), вакцинация защищает лучше, чем предыдущее заражение коронавирусом. В исследовании участвовали более 7000 человек, которые были госпитализированы с COVID-19. Оказалось, что у тех, кто недавно перенёс инфекцию и не был вакцинирован, вероятность заболеть коронавирусом в пять раз выше, чем у тех, кто вакцинировался в течение полугода [27].
Профилактика коронавируса
Неспецифическая профилактика во время пандемии предполагает следующие меры:
- регулярно мойте руки с мылом (не меньше 20 секунд) и обрабатывайте их спиртосодержащим средством. Это позволит механически удалить вирус;
- ежедневно дезинфицируйте антисептиками дверные ручки, выключатели, телефоны, клавиатуры, туалеты, смесители и раковины. Если вы сначала дотронетесь до заражённых предметов, а потом прикоснётесь к глазам, носу или рту, то можете заболеть;
- соблюдайте режим изоляции от окружающих до 14 дней в обязательном порядке после посещения стран с высокой вероятностью заражения (даже при отсутствии симптомов болезни). Так вы убережёте близких и других людей от заражения и распространения инфекции;
- держитесь на расстоянии минимум 1 метра от людей, особенно если у них кашель, насморк и повышенная температура. Соблюдайте дистанцию в общественных местах (вирус не передаётся на больших расстояниях).
- старайтесь не прикасаться руками к глазам, носу и рту, иначе вирус может попасть с грязных рук на слизистые и вызвать заражение;
- при кашле и чихании не забывайте прикрывать рот и нос салфеткой или сгибом локтя. После этого обязательно выбрасывайте салфетку в контейнер для мусора с крышкой, обрабатывайте руки спиртосодержащим антисептиком или мойте их водой с мылом. Это снизит вероятность заражения других людей;
- тщательно мойте овощи и фрукты без упаковки под проточной водой;
- как можно быстрее обращайтесь за медицинской помощью при повышении температуры, появлении кашля и затруднении дыхания, посинении губ или носа. Это поможет вовремя распознать болезнь и принять срочные меры при возникновении осложнений;
- носите маску, независимо от того больны вы или здоровы. Маска предназначена для того, чтобы снизить риск заражения окружающих от больного и не заразиться здоровым людям в тех ситуациях, когда невозможно избежать близкого контакта (в метро, в магазине, в аптеке и др.). Важно помнить, что коронавирусная инфекция может протекать без симптомов, и определить, болен человек или здоров без лабораторной диагностики невозможно;
- чаще проветривайте помещение.
Центры США по контролю и профилактике заболеваний (CDC) обновили рекомендации по маскам. В них сообщается, что хуже всего от COVID-19 защищают тканевые маски, особенно состоящие из одного слоя тонкого материала. Лучше справляются одноразовые трёхслойные хирургические маски, а наибольший уровень защиты обеспечивают респираторы N95 и KN95 [26].
Кому нужно обязательно оставаться дома: людям с симптомами коронавирусной инфекции, пожилым, лицам с заболеваниями лёгких, сердца и другими ослабляющими организм патологиями. В период эпидемии всем остальным предпочтительнее не посещать общественные места и магазины за исключением случаев крайней необходимости — это позволит избежать заражения и дальнейшего распространения вируса [1][3][7][10][11].
В подготовке и обновлении материала также участвовала Вера Васина, литературный редактор портала «ПроБолезни».
Наименование и код в МКБ-10: U07.1 COVID-19, вирус идентифицирован
Описание
Возбудителем COVID-19 является вирус SARS-CoV-2 – представитель семейства Coronaviridae, рода Betacoronavirus. Геном этих вирусов представляет собой РНК. Их естественными хозяевами являются животные. Некоторые вирусы из этого семейства могут заражать и людей.
До 2020 г. в России ежегодно выявлялись четыре вида коронавирусов (HCoV-229E, HCoV-OC43, HCoV-NL63 и HCoV-HKU1). Все они являются возбудителями ОРВИ, приводящими к нетяжелым заболеваниям респираторной системы. Заразиться ими можно в любое время года, но чаще это происходит во время эпидемического сезона. Также сегодня можно говорить о двух высокопатогенных вирусах, один из которых, MERS-CoV, известен нам с 2012 года, а другой, SARS-CoV-2, появился в конце прошлого года в Китае и в считанные месяцы распространился по всему миру, придя, в том числе, и в Россию.
В 2002 г. произошла еще одна вспышка коронавирусной инфекции. Ее причиной стал близкий родственник нынешнего пандемического коронавируса SARS-CoV-1 (геном обоих патогенов похож на 79%). Он приводил к заболеванию атипичной пневмонией, при которой развивался ТОРС (SARS) – тяжелый острый респираторный синдром, ставший причиной гибели 774 человек в 37 государствах мира. С 2004 г. сообщений о случаях инфицирования SARS-CoV-1 не было.
Нынешний вирус, SARS-CoV-2, относится ко II группе патогенности. Для сравнения: туда же входят вирусы лихорадки Чикунгунья, клещевого энцефалита, гепатитов В, С, D и Е, ВИЧ и др., бактерии, вызывающие бруцеллез, орнитоз, холеру, сибирскую язву и др., а также патогенные белки-прионы.
Вирус распространяется в основном воздушно-капельным (это основной путь) и воздушно-пылевым путями. На расстоянии менее 2 метров вирус распространяется с чиханием, кашлем и даже при разговоре и дыхании. До сих пор окончательно не решен вопрос о важности контактного пути передачи вируса. Через кожу он не проникает, но предполагается, что, находясь на поверхности кожи, например, на пальцах человека, он может попасть на слизистую при касании. Поэтому рекомендуется мыть руки и обрабатывать их санитайзерами, убивающими вирус. В принципе возможен также фекально-оральный путь распространения.
Симптомы
Инкубационный период COVID-19 в среднем составляет от 5 до 7 суток (в интервале от 2-14 суток). В перечень наиболее характерных симптомов входят:
- Повышение температуры – в 90% случаев.
- Кашель, чаще всего сухой – в 80% случаев.
- Нарушения обоняния с последующей временной его утратой (аносмия) – в 60% случаев. Нередко сопровождается потерей вкуса (агевзией).
- Патологическая утомляемость, как описывают сами больные «Поел – уже устал» – в 40% случаев.
- Одышка, затрудненное дыхание – в 30% случаев, чаще всего выходит на пик на 6-8-й день с момента заражения.
- Ощущение «забитости» внутри грудной клетки – в менее чем 20% случаев.
Пациенты отмечают и другие проявления болезни:
- Боли в мышцах (миалгия) – 11%.
- Головные боли – 8%.
- Спутанность сознания – 9%.
- Диарея – 3%.
Среди других, реже встречающихся проявлений болезни – насморк, боль в горле, симптомы конъюнктивита, высыпания на коже, тошнота и рвота и даже кровохарканье.
Зачастую некоторые из этих симптомов могут проявляться и без повышения температуры тела, особенно на ранних стадиях COVID-19.
У больных старческого возраста может развиваться атипичная картина COVID-19 – без температуры, одышки и кашля. Но при этом могут появиться спутанность сознания, бред вплоть до делирия, конъюнктивит, снижение артериального давления, тахикардия, человек может начать падать, что называется, на ровном месте, оказывается неспособен выполнять какие-то привычные действия.
Формы
COVID-19 может проявляться в следующих клинических вариантах:
- ОРВИ: это самый легкий вариант течения болезни или начальная стадия.
- Пневмония, но при которой не выявляется дыхательная недостаточность.
- Пневмония с острой дыхательной недостаточность – ОРДС.
- Сепсис.
- Тяжелые нарушения кровообращения: эмболии, тромбозы, синдром диссеминированного внутрисосудистого свертывания (ДВС).
По степени тяжести заболевания выделяют 4 формы COVID-19:
I. Легкая форма:
- Температура тела не поднимается выше 38°С, пациент жалуется на кашель, боль в горле, слабость.
- Нет никаких признаков среднетяжелой и тяжелой форм.
II. Среднетяжелая форма:
- Температура тела выше 38°С.
- Частота дыхательных движений (ЧДД) более 22 в минуту.
- При физической активности возникает одышка.
- На КТ (или рентгене) определяется поражение легких, но масштабы поражения невелики: тяжесть пневмонии по КТ оценивается как легкая (КТ-1) или умеренная (КТ-2).
- Сатурация (содержание кислорода в крови) падает ниже 95%.
- Показатели С-реактивного белка (СРБ) в крови более 10 мг/л.
III. Тяжелая форма:
- ЧДД более 30 в минуту.
- Сатурация составляет 93% и менее.
- Индекс оксигенации (PaO2/FiO2, позволяет врачу оценивать процессы обмена кислорода в легких) равняется 300 мм рт.ст. и менее.
- У пациента развивается спутанность сознания, может наблюдаться ажитация – так называемое двигательное беспокойство на фоне тревоги и страха.
- Нестабильные показатели артериального давления (систолическое давление падает ниже 90 мм рт.ст., диастолическое – ниже 60 мм рт. ст.), снижается диурез (ниже 20 мл/час).
- На КТ (на рентгене) наблюдается значительное или субтотальное поражение легких, свойственное среднетяжелой (КТ-3) или тяжелой (КТ-4) пневмонии.
- Показатель лактата артериальной крови, говорящий об острой нехватке кислорода в тканях, выше 2 ммоль/л.
- Тяжелый сепсис (по шкале qSOFA более 2 баллов).
IV. Крайне тяжелая форма:
- Несбиваемая высокая температура.
- ОРДС
- Острая дыхательная недостаточность, требующая применения ИВЛ.
- Септический шок.
- Развивается постепенный отказ органов – полиорганная недостаточность.
- На КТ (или на рентгене) наблюдается значительный или субтотальный объем поражения легких – КТ-4 или ОРДС.
У половины (50% в среднем) инфицированных коронавирусом людей болезнь вообще никак себя не проявит. Из тех, у кого будут признаки заболевания, 80% перенесут его в легкой форме (как обычное ОРВИ). В крайне тяжелом состоянии окажутся 5% больных из числа пациентов с подтвержденным COVID-19. Уостальных болезнь будет протекать в среднетяжелой и тяжелой формах.
Среди факторов повышенного риска развития тяжелых форм:
- пожилой возраст (60 и более лет),
- ожирение;
- сахарный диабет (есть у 20% больных),
- артериальная гипертония (15%),
- другие болезни сердца и сосудов (15%).
Причины
Коронавирус проникает в организм человека через эпителиальные клетки верхних дыхательных путей (и это основной путь), желудка и кишечника. Клетки-мишени должны иметь рецептор ACE2 (ангиотензинпревращающий фермент II типа, АПФ2) – именно с ним взаимодействует коронавирус SARS-CoV-2 после того, как фермент человеческой клетки ТСП2 (трансмембранная сериновая протеаза типа 2) активирует spike-белок (S-протеин) коронавируса. Этот белок формирует «шип» вируса – его отличительную черту.
На данный момент известно, что рецепторы ACE2 в изобилии разбросаны по всему человеческому организму. Их можно найти, кроме органов дыхания и ЖКТ, в сердце, мочевом пузыре, в надпочечниках, в гипоталамусе и гипофизе (отделы головного мозга), в клетках эндотелия, выстилающего кровеносные сосуды, и даже в клетках иммунной системы – в макрофагах.
Тем не менее, вирус предпочитает альвеолоциты легких II типа – эпителиальные клетки, выстилающие стенки пузырьков-альвеол в легких и вырабатывающие сурфактант – вещество, которое не позволяет альвеолам спадаться.
В результате развивается диффузное повреждение альвеол – врачи говорят о «шоковом легком» или об «остром респираторном дистресс-синдроме» (ОРДС). В это понятие входят эндотелиит (поражение кровеносных сосудов легких), альвеолярно-геморрагический синдром (кровотечение в тканях легких с нарушением диффузной функции, то есть обмена кислорода на углекислый газ) и развивающееся местами уплотнение легких.
Для критической формы COVID-19 характерен так называемый «цитокиновый шторм» – в организме запускаются врожденная и приобретенная системы иммунитета, но реакция иммунной системы при этом – патологическая, чрезмерная. Происходит массированный выброс цитокинов и хемокинов. Сам по себе цитокиновый шторм может развиваться и при других болезнях, но при COVID-19 он, во-первых, ориентирован на ткани легких, так как вирус тропен именно к этому типу тканей, а во-вторых, при этом еще повышается ферритин в плазме крови.
Методы диагностики
Диагностика COVID-19 возможна при наличии положительного теста ПЦР или при наличии антител в классах IgG/IgM. В ходе сбора анамнеза врачи выясняют следующие моменты:
- были ли у пациента тесные контакты с лицами с диагнозом COVID-19 (подтвержденным лабораторным путем) или с лицами, возможно зараженными SARS-CoV-2 («подозрительными на инифицирование»);
- совершал ли пациент зарубежные поездки в последние 14 дней до появления первых признаков болезни.
Помимо осмотра с проведением пульсоксиметрии (измерение сатурации), диагностировать COVID-19 помогут следующие анализы:
- ПЦР-тест на выявление РНК коронавируса SARS-CoV-2.
- Иммунохроматографический тест на выявление белка-антигена SARS-CoV-2.
- Тест на антитела IgА, IgM и IgG к белкам SARS-CoV-2.
Если речь идет о легкой форме заболевания, этого достаточно.
Если же у пациента развивается среднетяжелая форма болезни, а также если речь идет о госпитализации при тяжелой и крайне тяжелой формах COVID-19, то назначаются следующие исследования:
- Общий анализ крови.
- Биохимический анализ крови (для общей оценки состояния пациента, работы его органов и способность организма декомпенсировать течение болезни).
- Анализ на С-реактивный белок (СРБ) – говорит об активности воспалительных процессов в легких.
- Анализ на прокальцитонин и мозговой натрий-уретический пептид, что позволяет следить за присоединением бактериальной инфекции.
- Коагулограмма, дающая возможность отслеживать изменения крови пациента, которые могут стать причиной тромбоза или эмболии. В частности, в рамках этого анализа оценивается количество D-димера в крови – этот показатель, по последним данным, один из ключевых маркеров состояния больного и течения COVID-19.
Из методов инструментальной диагностики применяют следующие:
- Пульсоксиметрия
Этот метод позволяет оценить степень гипоксемии (дефицит кислорода в крови) при прогрессирующем COVID-19. Сегодня пульсоксиметр можно приобрести самостоятельно и при лечении на дому отслеживать состояние больного, чтобы своевременно вызвать врача, если показатель сатурации доходит до 92% и ниже. При сатурации 90% и менее развивается острая дыхательная недостаточность, поэтому им обычно назначают дополнительное исследование газов артериальной крови.
- Рентгенография легких
В первые дни заболевания этот метод бесполезен, у него довольно низкая чувствительность. Но чем дольше длится пневмония, тем больше с его помощью можно получить информации. Так, тяжелые формы пневмоний на рентгене определяются хорошо. По сравнению с КТ он более экономичен и имеет большую пропускную способность.
- Компьютерная томография легких
КТ обладает высокой чувствительностью. Настолько, что он позволяет отследить изменения в легких еще до получения положительного результата ПЦР-теста, а также показывает их даже у людей с бессимптомным течением болезни и легкой формой COVID-19. Но этим двум категориям инфицированных людей ни госпитализация, ни специальное лечение, связанное с результатами КТ, не требуется. Поэтому врачи не рекомендуют делать КТ без симптомов и при легкой форме COVID-19, даже при наличии положительного ПЦР-теста. Кроме того, это более дорогое и менее доступное исследование, которое к тому же необходимо для пациентов с другими болезнями.
- УЗИ легких
Этот метод используется в качестве дополнительного, но не заменяющего рентгенографию и КТ. При субплевральном расположений очагов изменений в легких он позволяет их выявить. Однако данных УЗИ недостаточно для оценки причин этих изменений и их распространенности в легких.
Ни один из инструментальных методов диагностики (рентген, КТ, УЗИ) не является специфичным ни для коронавируса, ни для какой другой инфекции. Поэтому только результата КТ или другого обследования будет недостаточно без данных ПЦР-теста. В то же время отсутствие изменений на КТ не является гарантией того, что человек все-таки не заражен коронавирусом и что у него позже не разовьется пневмония. Сегодня врачи не направляют пациентов с подозрением на COVID-19 на рентген, КТ или УЗИ легких без достаточных на то оснований.
- Электрокардиография (ЭКГ)
Исследование функции сердца методом ЭКГ рекомендуется проводить всем пациентам с COVID-19, так как коронавирусная инфекция и вызванная ею пневмония повышают риск развития патологий сердца: аритмий и острого коронарного синдрома.
Топ-10 штаммов SARS-CoV-2
- Альфа (B.1.1.7, «британский штамм»)
Впервые был выявлен в Великобритании в декабре 2020 года, но исследования показали, что самые ранние образцы с этим штаммом датируются сентябрем того же года. Определяется 23 мутациями, из которых влияют на белки – 17. По сравнению с уханьским исходным вирусом, альфа был на 74% более трансмиссивен, то есть легче распространялся. Есть мнение, что он был также более летален, чем исходный штамм.
- Бета (B.1.351, «южноафриканский штамм»)
Впервые этот вирус выделили в ЮАР в декабре 2020 года. Чаще распространялся среди молодых людей, которые были практически не затронуты «уханьским штаммом». Новые мутации опять увеличили трансмиссивность вируса на 20-30%. Достоверных данных о повышенной летальности нет.
- Гамма (B.1.1.28, Р.1)
Название «бразильский штамм» получила целая группа линий коронавируса – P.1, P.2, P.3, P.4. Самая известная из них – P.1. Обнаружен этот штамм впервые был в Токио в январе 2021 года, но у 4 авиапассажиров из Бразилии. Впоследствии подтвердилось его происхождение. Рост трансмиссивности SARS-CoV-2 продолжается.
- Дельта (B.1.617.2, «индийский штамм»)
Впервые был выявлен в Индии, а его стремительное распространение началось в конце весны-начале лета 2021 года. До прихода варианта омикрон дельта-штамм безоговорочно доминировал практически по всему земному шару. Дельта-штамм был существенно более трансмиссивным и более летальным, а значит – более опасным. С его приходом молодежь стала болеть массово, постепенно разница между возрастами начала стираться. В октябре 2021 года был выявлен штамм дельта-плюс (AY.4.2), который был контагиознее дельты на 10-15%.
- Омикрон (B.1.1.529, ВА.1)
На смену дельта-варианту пришел омикрон – еще один «африканский штамм» из ЮАР. Он оказался обладателем нескольких десятков весьма эффективных мутаций. Омикрон – очень контагиозный, но намного менее опасный даже для людей из групп риска. Омикрон сегодня активно заражает детей – до его прихода младенцы, малыши и тинейджеры считались в относительной безопасности. В то же время омикрон не стремится поразить легкие и обитает в основном в верхних дыхательных путях. На подходе его подвариант – омикрон (ВА.2).
Основные тренды изменения коронавируса SARS-CoV-2:
- Вирус становится более заразен (контагиозен) и легче распространяется (более трансмиссивен).
- В то же время новые штаммы протекают в большинстве случаев неприятно, но достаточно легко.
- Вирус осваивает новые категории населения. Уханьский вариант поражал пожилых людей и пациентов из группы риска, дельта-вариант активно распространялся среди молодых людей, а омикрон стал причиной небывалой вспышки детской заболеваемости.
Лечение
Лечение COVID-19 направлено на то, чтобы не допустить развития жизнеугрожающих состояний: ОРДС, сепсиса, тромбоза и эмболии.
С первых месяцев распространения коронавируса SARS-CoV-2 по всему миру идет поиск лекарств, которые можно было бы использовать для лечения COVID-19. Поиск ведется по двум основным направлениям: применение уже существующих лекарств, предназначенных для лечения других болезней, и поиск новых лекарственных средств, нацеленных непосредственно на данное заболевание.
На конец октября во Временных рекомендациях Минздрава перечислены следующие препараты, которые назначаются в рамках этиотропного лечения: умифеновир (Арбидол), фавипиравир (Авифавир, Ареплевир, Коронавир), гидроксихлорохин, ремдесивир, препараты интерферона-альфа, а также азитромицин. К сожалению, за исключением антибиотика азитромицина, который необходим при присоединении бактериальной инфекции, эффективность остальных препаратов при лечении COVID-19 не доказана. Более того, некоторые из них имеют довольно серьезные побочные эффекты, которые могут ухудшить состояние пациента.
Помимо указанных препаратов, в рамках этиотропной терапии в нашей стране применяется антиковидная плазма, полученная от лиц, переболевших COVID-19, и содержащая антитела к коронавирусу. Однако, по данным, опубликованным этой осенью, эффективность лечения пациентов антиковидной плазмой не доказана.
В рамках патогенетического лечения сегодня проводятся исследования по применению глюкокортикоидов для подавления воспаления и синтеза провоспалительных цитокинов, которые становятся причиной цитокинового шторма и, как результат, ОРДС и сепсиса. Но эти препараты категорически не рекомендуется использовать пациентам с легкой и умеренной степенью COVID-19. Глюкокортикоиды назначают больным, которые уже должны получать кислород. До этого момента принимать их не следует. Самолечение глюкокортикоидами недопустимо.
Также для лечения тяжелой и критической форм COVID-19 сегодня медики пробуют использовать таргетную терапию ингибиторами интерлейкинов. И эти препараты также не предназначены для самолечения, тем более при легких формах болезни.
Итак, специфических лекарств от коронавирусной инфекции пока нет, а те, что уже были опробованы для лечения, либо оказались неэффективны, либо используются только для тяжелых форм болезни. Поэтому для лечения легких и среднетяжелых форм COVID-19 используется только симптоматическая терапия:
- Жаропонижающие препараты парацетамол, ибупрофен и др. Применяют при температуре 38-38,5°С. Важен контроль дозировки.
- Препараты для лечения ринита (ринофарингита) – увлажняющие средства (солевой раствор, морская вода), назальные деконгестанты.
- Препараты для лечения заболеваний верхних дыхательных путей – муколитики, бронхолитики и др.
Если к вирусной пневмонии присоединяется бактериальная инфекция (а это должен определять врач), то назначаются антибиотики.
Для профилактики тромбозов в последнее время стали также использовать антикоагулянты — также только после консультации с врачом, так как существует ряд противопоказаний к приему этих препаратов.
Госпитализация пациента с COVID-19 при положительном результате ПЦР-теста проводится при следующих условиях:
- сатурация менее 93% и/или ЧДД 22 в минуту и более;
- если пациент старше 65 лет и/или входит в группу повышенного риска (сахарный диабет, гипертония, сердечно-сосудистых болезни и др.), а также если речь идет о ребенке из группы риска;
- если пациент проживает рядом с людьми из групп повышенного риска, но не имеет возможность отселиться от них на время болезни;
- если пациент – беременная женщина.
Показаниями для госпитализации пациента с COVID-19 в отделение реанимации и интенсивной терапии (ОРИТ) служат следующие критерии:
- сатурация менее 92% на фоне проводимой кислородотерапии;
- ЧДД более 25 в минуту;
- нарушения сознания.
Осложнения
В перечень возможных осложнений, развивающихся на фоне COVID-19 у больных с тяжелым течение болезни, входят:
- ОРДС – развивается в 15-33% тяжелых и критических случаев COVID-19;
- ОДН – 8% случаев;
- поражение сердца в виде острой сердечной недостаточности (7-20% случаев) и кардиомиопатий (33% критических случаев болезни);
- острая почечная недостаточность – 14-53%;
- ДВС – обнаруживается у 71% умерших пациентов;
- септический шок – 4-8%;
- присоединение бактериальной инфекции – 8-10%.
Профилактика
Профилактика COVID-19 на данный момент находится на стадии исследования. Речь идет о разнообразных вакцинах против коронавирусной инфекции, часть из которых сегодня проходят клинические исследования III фазы, в том числе и в России.
К методам неспецифической профилактики COVID-19 относятся:
- строгое следование правилам личной гигиены, в том числе мытье рук, обработка их санитайзерами или одноразовыми салфетками;
- использование медицинских или гигиенических масок и соблюдение правил их ношения и регулярной замены;
- соблюдение режима самоизоляции при подозрении на COVID-19;
- своевременное обращение к врачам при подозрении на COVID-19 и проведение анализов, позволяющих выявить болезнь на ранних стадиях. Это позволит не только остановить распространение инфекции, но и снизить риск развития осложнений, если болезнь перейдет в среднетяжелую или тяжелую стадию.
Не стоит для профилактики применять какие-либо лекарственные средства без рекомендаций врача.
Для медицинских работников перечень этих методов намного шире.
Какие вопросы следует задать врачу
Как мне контролировать свое состояние?
Когда надо вызывать скорую и собираться в больницу?
Какие из назначенных врачом препаратов обязательны к применению, а какие — нет?
Советы пациенту
При подозрении на легкую форму COVID-19, которая выглядит как обычная ОРВИ, не надо звонить в скорую, если у вас субфебрильная температура и нет одышки. Также не надо бежать делать КТ — не понимая значения цифр, можно лишний раз перенервничать, когда для этого нет повода.
Продолжайте следить за своим состоянием. Но при этом ограничьте все контакты со здоровыми людьми, а при необходимости общения — даже со своими близкими у себя дома — используйте маску. Пока не прояснится ситуация с вашим здоровьем — старайтесь самоизолироваться в отдельном помещении.
Промывайте нос, носоглотку и ротоглотку слабосоленой водой. Таким образом, вы уменьшите свою вирусную нагрузку. По последним научным данным, те, кто делал это несколько раз в день, реже страдали от тяжелых форм COVID-19.
Топ-10 вакцин против COVID-19
- Вакцина Спутник V (Гам-КОВИД-Вак)
Разработчик: НИЦ эпидемиологии и микробиологии им. Н.Ф. Гамалеи (Россия). Это векторная вакцина на основе двух нереплицирующегося (то есть, не способных размножаться) аденовирусов – Ad26 и Ad5. В вирусный вектор (ДНК) встроен ген, кодирующий S-белок коронавируса. Вводится курсом из 2 доз с промежутком 3 недели. Наиболее эффективная российская вакцина, признанная во многих странах мира. Есть вариации: Спутник-Лайт (однокомпонентная, так в нее входит только первая доза с вектором rAd26), Спутник-М (препарат для детей и подростков, содержащий в 5 раз меньше действующего вещества, чем взрослая версия), Спутник-Лио (лиофилизованная версия, требующая предварительной подготовки).
- Вакцина КовиВак
Разработчик: ФНЦ исследований и разработки иммунологических препаратов им. М.П. Чумакова РАН (Россия). Это инактивированная цельновирусная вакцина, содержащая убитый пандемический коронавирус, штамм AYDAR-1. Вводится курсом из двух доз с промежутком 2 недели. Эффективность вакцины ниже, чем у Спутника V.
- Вакцина ЭпиВакКорона
Разработчик: ГНЦВБ «Вектор» (Россия). Это однокомпонентная (вводится одной дозой) пептидная вакцина, в состав которой входят три белка-антигена от коронавируса SARS-CoV-2 в комплексе с белком-носителем. Наименее эффективная вакцина из российских. Была попытка запустить в массовое производство вариацию ЭпиВакКорона-Н (Aurora), но в свете негативных откликов со стороны ученых, врачей и пациентов сделать это не удалось.
- Вакцина Pfizer/BioNTech (BNT162b2, она же – Comirnaty, МНН – тоназимеран)
Разработчик: компания BioNTech (Германия) в сотрудничестве с Pfizer (США) и Fosun Pharma (Китай). Это мРНКовая вакцина, в состав которой входит мРНК, кодирующая S-белок и инкапсулированная в оболочку из липидных наночастиц. Вводится курсом из 2 доз с промежутком в 3 недели. Считается одной из самых эффективных антиковидных вакцин в мире. Одобрена ВОЗ.
- Вакцина AstraZeneca (AZD1222, она же Vaxzevria)
Разработчик: компания AstraZeneca (Великобритания). Это, как и Спутник, векторная аденовирусная вакцина, но вместо человеческих аденовирусов в ней использован аденовирус шимпанзе ChAdOx1. Вводится курсом из 2 доз с промежутком 8-12 недель. Была связана с сообщениями об осложнениях в виде миокардита у молодых людей и тромбозов. Одобрена ВОЗ, на данный момент Россия рассматривает заявку на одобрение данной вакцины.
- Вакцина Janssen (Ad26.COV 2.S)
Разработчик: компания Johnson & Johnson (США). Практически аналог российской вакцины Спутник-Лайт: тоже однокомпонентная и содержит аденовирусный вектор rAd26 со встроенным геном S-белка. Вводится, как было сказано, одной дозой. Одобрена ВОЗ.
- Вакцина Moderna COVID-19 (мРНК-1273)
Разработчик: компания Moderna (США). Как и препарат Pfizer, это мРНКовая вакцина. Тоже считается одной из самых эффективных вакцин от COVID-19. На Всемирной конгрессе вакцин, который проходил в мае 2021 года, она даже была признана лучшей среди вакцин от коронавируса. Одобрена ВОЗ.
- Вакцина Sinovac-CoronaVac
Разработчик: компания Sinovac (Китай). Это, как и КовиВак, инактивированная цельновирусная вакцина. И в этом случае эффективность препарата оказалась ниже, чем у более известных вакцин. Ниже настолько, что даже до прихода дельта- и омикрон-варианта вакцинация предотвращала смертность всего на 8088%, по данным исследований в Чили и в Венгрии. Тем не менее она одобрена ВОЗ.
- Novavax (NVX-CoV2373, она же – Covovax)
Разработчик: компания Novovax (Южная Корея). Это пептидная вакцина, содержащая S-белок. Вводится курсом из 2 доз с промежутком 21 день.
- Вакцина Convidecia (AD5-nCOV)
Разработчик: CanSino Biologics (Китай). Это еще одна из списка векторных аденовирусных вакцин. Вводится в виде 1 дозы. В ее состав входит вектор, сделанный из человеческого аденовируса Ad5. Россия рассматривает заявку на одобрение Convidecia.
Опубликовано 03.11.2020 18:36, обновлено 03.02.2022 14:24
Читайте также
Омикрон-штамм COVID-19 – официальное название ВОЗ для мутации SARS-CoV-2 В.1.1.529, которая вызывает коронавирусную инфекцию. Среди гипотез его появления называют изменения вируса в организме людей с иммунодефицитами, циркуляцию между популяцией животных и людей, недостаточный охват населения иммунизацией. Симптомы «омикрона» сходны с другими вариантами COVID-19, чаще отмечается бессимптомное течение или заболевание легкой степени тяжести. Для диагностики проводится тест на антиген, ПЦР-тест, КТ грудной клетки. Лечение включает щадящий режим и изоляцию пациента, симптоматические препараты, противовирусные и другие этиопатогенетические средства в условиях стационара.
Общие сведения
Новый штамм SARS-CoV-2 под названием «омикрон» был зарегистрирован ВОЗ 26 ноября 2021 года по рекомендации Технической консультативной группы по эволюции коронавируса (ТКГЭВ). По данным Оперативного штаба по борьбе с коронавирусной инфекцией, на начало февраля 2022 года в России штамм «омикрон» обнаружен в 84 регионах. На этот период более 80% всех пациентов составляют носители нового варианта коронавируса. При этом более заразный подвид ВА.2 зафиксирован в 44 регионах страны, он занимает до 3% всех клинических случаев заболевания COVID-19.
Омикрон-штамм COVID-19
Причины
Омикрон-штамм представляет собой новую линию мутации в S-белке SARS-CoV-2 – В.1.1.529 по классификации Pango, также в нее входят линии ВА.1, ВА.2, ВА.3. Подавляющее большинство выявляемых у пациентов генетических последовательностей вируса относятся к подвиду ВА.1. Однако со второй половины января 2022 года возрастает число мутаций ВА.2. Пока точно не установлено, почему возник штамм омикрон. Существует четыре основных гипотезы:
- Хроническое течение COVID-19. Ученые замечают, что пациенты с ВИЧ-инфекцией и другими формами иммунодефицита остаются носителями коронавируса 6 и более месяцев. На фоне этого возможны нетипичные мутации генетического материала возбудителя, которые в результате вызывают образование новых штаммов.
- Заражение от животных. Часть экспертов отмечают, что новый штамм коронавируса мог развиваться у грызунов или других животных, где претерпел нетипичные изменения генома. Затем возбудитель повторно попал к человеку и продолжил свою циркуляцию в популяции.
- Недостаточная изученность вируса. Высказывается мнение, что в странах с недостатком оборудования для выделения и секвенирования вируса могут возникать неконтролируемые штаммы и мутации, которые ускользают от внимания мировой науки.
- Низкий уровень иммунизации. Появление омикрона может быть связано с плохой организацией вакцинации в ряде стран мира. Специалисты в сфере инфектологии говорят, что в организме непривитых людей создаются благоприятные условия для длительной циркуляции и изменения вируса.
Первый случай варианта В.1.1.529 был обнаружен при секвенировании пробы биоматериала 9 ноября 2021 года в ЮАР. В этот период в Южной Африке развивалась третья волна коронавирусной инфекции, возник резкий всплеск заражений. Затем рост штамма В.1.1.529 был выявлен во всех провинциях страны, после чего омикрон начали обнаруживать в других государствах. Большинство экспертов здравоохранения связывают распространение вируса с авиапутешествиями.
Поскольку мутация вируса была впервые обнаружена в Ботсване и ЮАР, специалисты начали называть ее «южноафриканской». Позже эксперты ВОЗ, которые выступают против дискриминации стран и этнических групп, дали название «омикрон» от греческого алфавита, как и для предыдущих вариантов вируса. Представители ВОЗ объяснили, что они намеренно пропустили букву «ню», созвучную с английским словом «новый», и «кси» – сходную по звучанию с известной китайской фамилией Си.
Патогенез
В геноме омикрона более 50 видов точечных мутаций, которые изменяют хорошо изученные свойства предыдущих штаммов вируса и вызывают атипичное течение COVID-19. Ключевая особенность патогенеза – высокая контагиозность. Возбудитель распространяется в 2-4 раза быстрее варианта Delta, для инфицирования человека достаточно короткого контакта. Также в 3,2 раза чаще определяются семейные вспышки болезни, если в доме заразился хотя бы один человек.
Входные ворота инфекции – эпителий верхних дыхательных путей. На начальном этапе возбудитель проникает в клетки через связывание с рецепторами АПФ2, что контролируется S-протеином и трансмембранной сериновой пептидазой. При развитии инфекционного процесса SARS-CoV-2 способен поражать альвеолярные клетки II типа в легких, эпителий желудка и кишечника, сосудистый эндотелий.
При этом набирающий силу подвид ВА.2 отличается от классического Омикрон-штамма ВА.1 дополнительными мутациями в спайковом белке. Они помогают возбудителю COVID-19 ускользать от иммунного ответа организма пациента. Также предполагается, что ВА.2 имеет повышенную вирулентность. На сегодня продолжаются изучения обоих типов омикрона и сравнение их основных характеристик.
Симптомы, вызываемые омикрон-штаммом
Симптомы омикрон-штамма COVID-19
Коронавирусная инфекция, спровоцированная новым типом патогена, отличается более мягким и легким течением. Инкубационный период при омикрон-штамме составляет в среднем 2-3 суток. Не исключено появление первых признаков недомогания на следующий день после контакта с больным COVID-19. У многих людей заражение протекает бессимптомно, особенно это касается полностью вакцинированных пациентов с достаточным уровнем иммунитета.
Типичное течение Омикрон-штамма COVID-19 приближено к классической ОРВИ. Сначала пациенты жалуются на умеренные головные боли, слабость, ломоту в теле. При этом температура повышается в пределах 38°С, держится в среднем 2-5 дней. Более 70% случаев инфекции сопровождаются насморком, заложенностью носа и чиханием, однако способность ощущать запахи и вкусы частично или полностью сохранена. До 60% пациентов испытывают першение и боли в горле.
Снижение обоняния и вкуса наблюдается у четверти больных «омикроном». Лихорадка свыше 38°С встречается у 30% пациентов, у такого же числа людей развивается сильный озноб, повышенная потливость. Сухой кашель беспокоит около 40-45% больных с новым вариантом коронавирусной инфекции. В случае распространения патогенов на легочную ткань присоединяется одышка, усиливается кашель, возникает чувство стеснения и боли в грудной клетке.
Осложнения
Текущие данные позволяют называть омикрон-штамм COVID-19 более легким вариантом болезни, приближенным к известным видам ОРВИ, которые десятилетиями циркулируют в разных странах мира. Показатель летальности в европейских странах на 75% ниже, чем при заражении коронавирусом «дельта». Интенсивная терапия требуется 1% пациентов, что в 4,3 раза меньше, чем при заражении другими штаммами.
При этом в высказываниях ведущих инфекционистов мира сохраняются большие опасения по поводу ситуации с омикроном. Еще в ноябре 2021 года эксперты ВОЗ назвали новый тип «штаммом, который вызывает беспокойство». Короткий инкубационный период, высокая заразность и тотальная пораженность населения могут стать причиной коллапса системы здравоохранения. Удвоение числа зараженных происходит за 1,5-2 дня, риск реинфекции составляет 13%.
После успешного выздоровления у перенесших омикрон-штамм COVID-19 сохраняется риск постковидного синдрома, который диагностируется в среднем спустя 3 месяца. В механизме его развития участвует эндотелиальная дисфункция, аутоиммунный и неврологический компоненты, из-за чего женщины более подвержены тяжелым остаточным явлениям после коронавируса.
Диагностика
В условиях пандемии все случаи острой респираторной инфекции считаются подозрительными на COVID-19, пока не было доказано обратное. Обследованием пациентов занимаются семейные врачи, педиатры и терапевты. В сложных случаях привлекают инфекционистов, специалистов отделения интенсивной терапии. Для подтверждения омикрон-штамма назначаются следующие виды исследований:
- Прямая этиологическая диагностика. «Золотым стандартом» выявления омикрон-штамма коронавируса считается тестирование методом ПЦР, которое имеет достоверность свыше 99%. В качестве экспресс-диагностики выполняют иммунохроматографический тест на антиген SARS-CoV-2.
- Непрямая этиологическая диагностика. Исследование на антитела к коронавирусной инфекции назначается при отрицательном результате ПЦР, если у пациента наблюдается типичная клиническая картина COVID-19. Диагностическую ценность имеют иммуноглобулины классов M и G, которые отражают текущее инфицирование, показывают наличие иммунитета после перенесенного COVID-19.
- Общие лабораторные анализы. Для оценки состояния пациента и клинической тяжести болезни применяется общий анализ крови с определением лейкоцитарной формулы, расширенный биохимический анализ крови, исследование острофазовых показателей и прокальцитонина. Оценка свертывания крови выполняется по результатам коагулограммы.
- Лучевая диагностика. Для подтверждения или исключения воспалительных изменений в легких показана обзорная рентгенография или компьютерная томография. Второй метод демонстрирует высокую чувствительность при COVID-19, однако он назначается только при клинических и инструментальных признаках дыхательной недостаточности.
- УЗИ легких. Сонография – альтернативный метод визуализации, который проводится в дополнение к компьютерной томографии при подтвержденной пневмонии. Он информативен для определения интерстициальных изменений и консолидаций легочной ткани, расположенных субплеврально.
Дифференциальная диагностика
При постановке диагноза эксперты отличают омикрон от других респираторных инфекций, вызванных вирусом гриппа, респираторно-синцитиальным вирусом, риновирусами и метапневмовирусами. При атипичном COVID-19 дифференциация проводится с бактериальным респираторным заболеваниями, обострением туберкулеза, вирусными гастроэнтеритами. Помимо лабораторных анализов, большое значение имеет сбор эпидемиологического анамнеза и факторов риска.
Лабораторная идентификация омикрон-штамма
Лечение инфекции, вызванной омикрон-штаммом SARS-CoV-2
Медикаментозная терапия
Программа лечения коронавирусной инфекции, в том числе вызванной омикрон-штаммом, регламентирована документами ВОЗ, на основании которых в каждой стране выпускаются методические рекомендации. Сейчас в России действует 14 версия клинического протокола (от 27 декабря 2021 года), в которой уточнены данные по особенностям омикрона и новейшим вариантам терапии. Ключевой задачей лечения называют предупреждение развития пневмонии, ОРДС, сепсиса.
Большинство пациентов с Омикрон-штаммом COVID-19 проходят лечение дома под контролем семейного врача. Основу терапии составляют немедикаментозные меры, такие как теплое питье, промывание носа, регулярное проветривание и увлажнение воздуха. Пациентам, которые проживают вместе с семьей, рекомендуется по возможности изолироваться в отдельной комнате. При среднетяжелом или тяжелом течении болезни назначаются следующие группы препаратов:
- Этиотропные средства. При терапии омикрон-штамма COVID-19 по показаниям применяются синтетические противовирусные медикаменты. Также используют препараты альфа-интерферона, антиковидную плазму, человеческий иммуноглобулин.
- Патогенетические препараты. В амбулаторных условиях возможен прием ингибиторов янус-киназ, антикоагулянтов, ингаляционных форм ГКС. Для пациентов на стационарном лечении дополнительно применяют ингибиторы интерлейкинов, системные ГКС, антагонисты рецептора ИЛ-6.
- Симптоматические лекарства. С учетом клинических проявлений омикрона назначаются жаропонижающие препараты из группы НПВС, назальные деконгестанты, мукоактивные и бронхолитические средства.
- Инфузионные растворы. Больным с тяжелым течением COVID-19 показано внутривенное вливание солевых и коллоидных растворов под контролем суточного диуреза и динамики артериального давления.
Респираторная поддержка
В случае снижения сатурации менее 92% начинается стандартная оксигенотерапия через назальные канюли или лицевую маску, чтобы достичь уровня SpO2 более 96%. При неэффективности таких мер или у пациентов с хронической бронхолегочной патологией применяется неинвазивная легочная вентиляция в режимах BIPAP, S/T, Pressure Support. Если на фоне лечения гипоксемия сохраняется, переходят на интубацию трахеи для проведения ИВЛ.
Прогноз и профилактика
Несмотря на большое число заражений и продолжающуюся пандемию, в отношении омикрон-штамма COVID-19 есть обнадеживающие мнения экспертов. На фоне дальнейшего ослабления вирулентности возбудитель SARS-CoV-2 может стать одним из привычных патогенов, вызывающих сезонные ОРВИ у населения. Однако не исключено появление новых мутаций коронавируса с нетипичными свойствами, которые приведут к ухудшению эпидемической обстановки.
В ситуации с пандемией COVID-19 и омикрон-штаммом ключевая роль уделяется своевременной, полноценной и тотальной вакцинации как можно большего процента населения, в том числе детей и подростков. Людям, у которых прошло более 6 месяцев с момента двухдозной иммунизации мРНК-вакцинами, рекомендовано сделать бустерную прививку для усиления защиты против омикрона.
Сравнение результативности вакцин находится на этапе изучения. Текущие данные российско-итальянского исследования показывают, что протективная эффективность «Спутник V» составляет 75-80%. Высокий процент защиты объясняется гибкой конформацией S-белка вируса, которая индуцирует выработку широкого спектра антител. После двухдозной вакцины и бустера Pfizer защита составляет до 75%, тогда как 2 дозы АстраЗенеки не обеспечивают иммунитет спустя полгода.
Не теряют актуальность базовые противоэпидемические меры, ограничивающие распространение COVID-19. Правильное ношение медицинских масок или респираторов в общественных местах – строгая рекомендация инфекционистов и эпидемиологов. Регулярное мытье рук или обработка их антисептиком, соблюдение дистанции, ограничение посещений мест скоплений людей – меры индивидуальной профилактики, с помощью которых каждый человек снижает свои риски заболеть.
|
Литература 1. Пресс-релизы ВОЗ: «Обновленная информация о варианте «омикрон»». – 28 ноября 2021 г. 2. Временные методические рекомендации «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)». – 27.12.2021. 3. Omicron variant of SARS-CoV-2: Genomics, transmissibility, and responses to current COVID-19 vaccines / Araf Y, Akter F, Tang YD, Fatemi R, Parvez MSA, Zheng C, Hossain MG // Med Virol. 2022 Jan 12. 4. Assessment of the further spread and potential impact of the SARS-CoV-2 Omicron variant of concern in the EU/EEA, 19th update. – 2022. |
Код МКБ-10 U07.1 |
Омикрон-штамм COVID-19 — лечение в Москве
По мере изучения коронавируса появляются все новые методы его диагностики. На первых этапах заболевание выявляли лишь по набору симптомов, который со временем корректировался. Потом добавилась аппаратная диагностика: признаки поражения легких стали выявлять по компьютерной томограмме. Но биохимия и молекулярная биология не бездействовали. Постепенно медицина убедилась, что точный диагноз можно поставить только на основании результатов вирусологического исследования.
Сегодня узнать, заражен ли человек коронавирусной инфекцией, можно несколькими способами. О них и пойдет речь в этом материале. Мы разберемся, как выявить перенесенный ковид в прошлом и оценить устойчивость иммунитета к нему.
Лабораторные тесты на коронавирус (Covid-19)
Сегодня используются разные методы диагностики коронавирусной инфекции. Одни анализы можно сдать только в лаборатории, другие — самостоятельно (даже не придется вызывать врача на дом, достаточно купить специальные наборы в аптеке):
- ПЦР-тест. Лабораторное исследование, показывающее, присутствует ли в биоматериале человека ДНК COVID-19.
- RT-LAMP. Аналог ПЦР-теста, где в центре внимания — не ДНК, а РНК.
- Тест на антиген. Метод экспресс-диагностики, выявляющий присутствие в биоматериале специфических белков вируса.
- Иммунохроматография. Выявление вируса через анализ крови.
- Тест на антитела к коронавирусу. Выясняет, переболел ли человек COVID-19, способна ли его иммунная система сопротивляться инфекции.
Первые четыре метода имеют идентичную задачу. Отличаются они сложностью проведения, затрачиваемым временем, точностью. Пятый их заменить не может.
Диагностика коронавируса (ПЦР)
ПЦР — это полимеразная цепная реакция. Она может делаться только в лабораторных условиях, поскольку требует изучения молекулярной структуры ДНК.
Суть процедуры сводится к следующему:
- Берется мазок из носоглотки человека (для большей точности это должен сделать медицинский работник).
- Выделяется интересующий участок ДНК биоматериала.
- Осуществляется амплификация (многократное удвоение) этого участка до объема, оптимального для визуализации.
- Изучаются визуализированные фрагменты.
Если при копировании участка ДНК в нем продолжает появляться вирус, значит, пациент заражен. Получить результаты ПЦР-теста можно через несколько дней. Во время ожидания (особенно при наличии симптомов) лучше соблюдать самоизоляцию. Сегодня это наиболее достоверный диагностический метод.
Риск получения ошибочного результата
Вероятность получения ложноположительного результата невелика. Вирус может попасть в биоматериал пациента извне при условии нарушения санитарных правил. Поэтому проходить обследование лучше в надежных лабораториях, где подобное исключено.
Ложноотрицательные результаты встречаются чаще. Во избежание их получения перед забором биоматериала нельзя курить и дезинфицировать носоглотку антисептиками.
Исказить клиническую картину также могут:
- ошибки медработника при взятии мазка;
- забор материала на поздней стадии, когда концентрация вируса минимальна;
- отсутствие микроорганизмов в носоглотке.
Последнее возможно, если коронавируса там не было изначально (попал в организм иным путем, например, через кровь). Бывает, что в носоглотке возбудитель не оседает, а сразу продвигается в легкие и выявляется только на компьютерной томографии.
Экспресс-тест на коронавирус
Экспресс-тест можно сделать в домашних условиях. Он не предполагает лабораторных исследований, не требует специального оборудования. Достаточно купить набор в аптеке. Например, к Standard Q Covid-19 прилагается подробная инструкция.
Для проведения экспресс-теста на коронавирус понадобятся:
- стерильный тампон (человек берет у себя мазок сам);
- одноразовая кассета в индивидуальной упаковке;
- пробирка с реактивом;
- насадка с капельницей.
При наличии инфекции в организме контакт биоматериала с реактивом приводит к окрашиванию контрольной полоски. Результат появляется через 20-30 минут. Наибольшую точность тест показывает в первую неделю после заражения. В дальнейшем повышается вероятность получения ложноотрицательного результата. Для уточнения диагноза лучше сделать ПЦР-тест.
Анализ на антитела к коронавирусу
Анализ на антитела к коронавирусу показывает не присутствие инфекции в организме, а ответ иммунной системы на нее. В ответ на заражение она вырабатывает несколько типов иммуноглобулинов:
- IgA являются реакцией непосредственно на коронавирус;
- IgM синтезируются при наличии инфекции в организме (указывают на острое течение заболевания);
- IgG появляются, когда тело «запоминает» вирус и формирует иммунитет к нему.
Недостаточно, чтобы антитела были просто выявлены. Нужно смотреть и на их комбинацию. Подчеркнем, что это исследование не направлено на выявление COVID-19 и не заменяет ПЦР-тест. Сдать такой анализ нужно, чтобы узнать, вырабатывает ли организм антитела к вирусу, а если да, то сколько.
Тесты на антитела
Разные виды тестов на антитела к коронавирусу проводятся дома или в лаборатории. В лаборатории берут кровь из вены и выполняют количественную оценку вырабатываемых иммуноглобулинов.
Домашний тест покажет, есть ли антитела в принципе. Сколько их вырабатывается, с его помощью узнать нельзя: для этого требуются познания в биохимии и специальное оборудование для подсчета. В этом случае достаточно капиллярной крови (из пальца).
В наборах, продающихся в аптеках (например, Leccurate SARS-CoV2 Antibody Test), есть специальный ланцет и пипетка для забора крови. Проколоть себе палец может не каждый, поэтому стоит прибегнуть к помощи близких или вызвать медсестру.
Анализ сдают натощак. Поесть можно максимум за 12 часов до забора крови. Диагностику следует отложить при повышении температуры.
Что показывает тест на антитела?
Наличие иммуноглобулинов означает, что пациент либо болеет сейчас, либо переболел коронавирусом недавно. Если антитела отсутствуют, он либо не заражался никогда, либо микроорганизм попал в тело совсем недавно. Иммунный ответ формируется до двух недель.
Результаты исследования на антитела в количественном выражении интерпретируют так:
- любые иммуноглобулины отсутствуют — заражения не было;
- IgA >1,1 — текущее заболевание в острой форме;
- IgA >1,1 + наличие IgG — начавшееся выздоровление;
- 1,1> IgA >0,8 — неопределенность, требуется повторный забор крови через две недели;
- IgA <0,8 — отсутствие инфекции или совсем недавнее заражение;
- IgG >1,1 — болезнь преодолена, сформирован иммунитет.
Данное исследование не стоит воспринимать как пробу на коронавирус. Если антитела к нему есть, значит, контакт с возбудителем был. Но их отсутствие нельзя однозначно трактовать как избегание вируса.
Наличие антител и прививки
Положительный результат описанного исследования еще не гарантирует невозможность повторного заражения. Иммунитет формируется ориентировочно на полгода. Поэтому в регионах, где установлены ограничения, QR-коды выдаются не только привитым, но и переболевшим в течение последних шести месяцев. Однако присутствие иммуноглобулинов не отменяет необходимость вакцинации. Вопреки распространенному мифу, перед прививкой выяснять их количество не нужно.
Дополнительная диагностика
Перечисленные методы диагностики позволяют установить наличие в организме COVID-19 и иммунный ответ на него. Однако у разных людей заболевание протекает неодинаково: меняется набор симптомов, риски возникновения тех или иных осложнений.
Для подбора схемы лечения врач дополнительно может назначить:
- общий и биохимический анализы крови;
- рентген и/или компьютерную томографию легких;
- кардиограмму;
- почечные пробы;
- печеночные пробы;
- консультации отоларинголога, пульмонолога, кардиолога и других узких специалистов.
Если у выздоровевшего пациента обнаружены антитела в достаточном количестве, это позволяет ему стать донором крови для лечения тяжелых больных. Для этого ему нужно пройти стандартную диагностику во избежание передачи иных вирусов реципиентам.
Коротко обо всех методах диагностики коронавируса
Мы рассмотрели возможные методы обнаружения коронавируса в организме, оценки его устойчивости к данному заболеванию. Подчеркнем, что наличие вируса и выявленные антитела к нему — не одно и то же, поэтому и показания к прохождению обследований отличаются.
При появлении первых признаков ОРВИ, которую легко перепутать с коронавирусом, лучше сразу выбрать полимеразную цепную реакцию. На этом этапе важно выяснить, имеет место банальная простуда или более опасное заболевание. Иммуноглобулинов на первых этапах вообще не бывает, так что искать их нет смысла.
Когда пациент выздоровел, можно оценить, как отреагировал его иммунитет на перенесенное заболевание. Поиск IgG оправдан и в случае, если пациент полагает, что перенес ковидную инфекцию бессимптомно.
Как выбрать тест на ковид? Информации в сети очень много, она сложная, потому что написана в основном врачами и лабораториями. А еще потому что не все пока понятно про коронавирус в принципе, и поэтому очень много обтекаемых фраз. А это не помогает пациенту разобраться.
Нас интересуют 2 простых вопроса:
- Как понять, болею ли я в данный момент/заразен ли я в данный момент?
- Как узнать, переболел ли я в прошлом/есть ли у меня иммунитет?
Мы коротко описали основные виды тестов на коронавирус, которые сейчас предлагают клиники и лаборатории. Совсем без специфической терминологии не обойтись, но мы постарались описать их максимально понятно. И что самое ценное, рассказали, какие виды тестов показательны в какой период заболевания, что означают положительные и отрицательные результаты того или иного метода и в каких случаях придется пройти повторное тестирование.
Молекулярная диагностика коронавируса (ПЦР)
Важнейшим лабораторным методом является ПЦР в биоматериале, взятом из дыхательных путей (мазок из носа и ротоглотки).
Суть метода ПЦР заключается в том, что генетическая информация вируса (РНК) многократно копируется в лабораторных условиях специальным прибором – амплификатором, увеличивая свою концентрацию в два раза в каждом цикле копирования. Это дает возможность выявить вирус или бактерию даже в тех случаях, когда его количество составляет лишь сотню клеток в миллилитре крови. Если генетическая информация тестируемой бактерии или вируса в пробе отсутствует, то она не копируется и не определяется.
Анализ методом ПЦР обычно проводится тем, у кого есть симптомы респираторного заболевания или тем, кто имел контакты с возможным источником инфекции.
Отсутствие генетического материала возбудителя (отрицательный результат) означает, что человек не инфицирован на момент взятия анализа. Для подтверждения или исключения наличия инфекции тест выполняется повторно через определенные промежутки времени.
ПЦР-диагностика используется для установления факта заболевания коронавирусом. Вирус можно обнаружить сразу после заражения, даже если у пациента еще нет проявлений болезни. Анализ уместно сделать, если вы контактировали с носителем инфекции или находились там, где было возможно заражение. Он также используется для подтверждения диагноза.
Однако молекулярные РНК-тесты не являются абсолютно надежными и могут у значительной части в действительности инфицированных пациентов дать отрицательный результат. Это зависит от достаточности содержания вируса в материале выбранной локализации на той или иной стадии инфекции, качества взятия материала, предела чувствительности теста, присутствия ингибиторов ПЦР и пр. Поэтому в диагностике особое значение придается характерной картине КТ. В дополнение к этим исследованиям и клинической оценке могут быть полезны исследования, направленные на выявление в крови специфических антител, вырабатываемых организмом против SARS-CoV-2.
Нет, мы не хотим вас запутать. Если тест отрицательный, но симптомы присутствуют, не надо читать статьи, нужно обратиться к врачу. Специфику течения любой инфекции никто не отменял. Врач будет использовать дополнительные методы исследования и ставить диагноз. Не занимайтесь самодиагностикой. Для этого нужно было закончить медицинский ВУЗ.
У нас в клинике вы можете пройти исследование РНК коронавирусов SARS-CoV-2 (COVID-19), SARS-CoV и MERS-CoV методом ПЦР (качественное определение). Тест-система разработана в ЦНИИ Эпидемиологии Роспотребнадзора. Чувствительность используемой тест-системы составляет 103 копии плазмид на миллилитр (10*3).
Тестирование на наличие антител к коронавирусу COVID-19
Аналогично другим вирусным инфекциям, Коронавирус стимулирует гуморальный и клеточный иммунный ответ (IgM и IgG) . После вторжения вируса в организм, в крови больного начинают появляться сначала иммуноглобулин класса M (IgM), позднее – иммуноглобулин класса G (IgG), после чего активируется иммунитет и клетки иммунной системы атакуют собственные клетки, зараженные вирусом.
Для получения ответа на вопрос инфицирован ли пациент в данный момент, подвергался ли человек воздействию вируса и развился ли у него иммунный ответ, необходимо применение тестов на выявление антител (Ig G, Ig M, Ig A) к конкретному вирусу. В основе таких тестов лежат методы иммуноферментного анализа (ИФА), иммунохроматографии (ИХА) и их аналогов.
Антитела класса М появляются в острой фазе заболевания и снижаются после выздоровления. Антитела класса G появляются на 7 сутки от начала заболевания и держатся длительное время, продолжительность этого времени еще неизвестна.
По наличию и уровню IgM антител в крови можно судить о текущей или недавно перенесенной инфекции. Антитела IgM появляются уже через несколько дней после первых проявлений болезни (на 2-3 сутки от начала заболевания), их концентрация достигает максимума на 7-10 сутки от начала заболевания и определяются в крови 1- 1,5 месяца. IgM первым вырабатывается среди всех иммуноглобулинов при контакте организма с инфекцией, поэтому их называют иммуноглобулинами первичного иммунного ответа. Их присутствие в крови свидетельствует об острой стадии инфекционного процесса.
Специфические IgG антитела обычно присутствуют в крови длительное время и после выздоровления и могут выполнять защитную роль. Поэтому исследование уровня специфических IgG к SARS-CoV-2 может помочь для прогноза вероятного наличия иммунной защиты в результате перенесенной инфекции. Таким образом, определение IgG не используется при ранней диагностике инфекции – он обнаруживается в крови через две недели от начала заболевания, пик его определяется через месяц и продолжительность определения его пока неизвестна. IgG определяет появление иммунитета в дальнейшем.
Для первичного прохождения исследования на антитела, рекомендуется выявление в крови одновременно IgM и IgG антител.
У нас в клинике вы можете пройти экспресс-тестирование за 15 минут методом ИХА или сдать кровь на анализ на антитела методом ИФА. Мы работаем только с аккредитованными Роспотребнадзором лабораториями.
Экспресс тест на коронавирус (ИХА)
Экспресс-тесты — это качественные или полуколичественные способы диагностики, которые дают ответ лишь на вопрос, имеются ли признаки присутствия коронавируса в организме пациента и, фактически, не дают возможность оценить количество возбудителя.
Экспресс тесты проводятся методом иммунохроматографии (ИХА), не требуют использования специального оборудования, но требуют присутствие медсестры, так как забор крови производится из пальца. Продолжительность процедуры анализа находится в пределах 10-30 минут
Положительный результат такого теста требует обязательной проверки методом ПЦР (полимеразной цепной реакции).
Существует два типа быстрых тестов на COVID-19:
- тесты непосредственного выявления антигена SARS-CoV-2, которые установят наличие компонентов самого вируса (например, белковой оболочки)
- тесты выявления антител (они наиболее распространенные в экспресс-диагностике) — это непрямые тесты по выявлению иммуноглобулинов в крови — IgM и IgG.
Процедура анализа чрезвычайно проста:
- Собрать в пробирку пробу крови или плазмы или сыворотки.
- Добавить каплю пробы в специальное углубление на панели с тестовой лентой.
- Капнуть в углубление 2-3 капли буферного раствора.
- Через 15 минут получаем результат — это появление окрашенных участков на тестовой ленте. Участки показывают или отрицательный результат, или наличие иммуноглобулинов IgM и IgG, как отдельно, так и обоих вместе.
Анализ на антитела к коронавирусу (ИФА)
Непрямой иммуноферментный анализ (ИФА) – полуколичественный анализ, им определяется количество выявленных антител IgM и IgG. Берется венозная кровь, а для исследования используется сыворотка крови.
Показания для назначения анализа на антитела к коронавирусу COVID-19:
- Диагностика заболевания.
- Определение иммунитета.
- Получение информации о перенесенном заболевании с бессимптомным течением.
- Отбор доноров для переливания крови пациентам с тяжелой формой заболевания.
- Определение стадии заболевания, периода заразности для окружающих.
В двух словах, чем отличается ИФА и ИХА? В каком случае достаточно эксперсс теста (ИХА), а когда нужно точно делать количественный (ИФА)?
Это сложный вопрос. Экспресс тесты — высокая специфичность (почти 100%), т.е. срабатывает только на COVID-19, но низкая чувствительность (71%). А метод ИФА более чувствительный, но менее специфичный. Это очень тонкие различия и пациенту они не нужны. Экспресс тест — это быстро, можно охватить большой коллектив, быстро получить ответ. А анализ из вены — более основательно.
Дополнительные методы диагностики
Кроме указанных выше специфических анализов, у больных коронавирусной инфекцией, и для лиц с подозрением на это заболевание, определяют газы, растворенные в крови, печеночные и почечные пробы, миоглобин, ферменты миокарда, скорость оседания эритроцитов, С-реактивный белок, общий анализ мочи и проводят другие исследования, которые позволяют уточнить состояние пациента и назначить нужное лечение.
Коротко обо всех методах диагностики коронавируса
Тест на коронавирус и антитела к нему – взаимодополняющие диагностики.
Тест на коронавирус- это определение вируса в мазке из ротоглотки методом ПЦР. Он используется для того, чтобы установить наличие коронавируса на самых ранних стадиях, даже если у вас нет никаких симптомов проявлений болезни. Но при этом используется обычно при наличие симптомов, либо при положительном анализе на антитела М.
Анализ на антитела к коронавирусу позволяет выявить как заболевших в острой стадии, так и уже переболевших коронавирусом COVID-19.
Наличие специфических антител класса M (иммуноглобулинов IgM) выявляются в крови в острой фазе заболевания и вскоре после выздоровления снижаются. Наличие специфических антител класса G (иммуноглобулинов IgG) в сыворотке крови говорит о факте инфицирования вирусом SARS-CoV-2 в прошлом и о сформированном специфическом иммунном ответе (наличие иммунитета).
Как понять, болею ли я сейчас и могу ли быть заразен?
- Если нет никаких клинических симптомов, то для первичного анализа, рекомендуется выявление в крови одновременно IgM и IgG антител. Любым методом: ИФА (кровь из вены) или ИХА (экспресс тест из пальца). Достаточно сделать один тест и получить отрицательный результат. В таком случае беспокоиться не о чем.
- Если вы решили пройти экспресс-тест и были выявлены антитела класса M, то обязательно нужно делать диагностику в мазке методом ПЦР, даже если нет симптомов.
- Если вы сдали кровь (ИФА) и были выявлены антитела класса M, то тоже обязательно нужно делать диагностику в мазке методом ПЦР, даже если нет симптомов.
- Если есть клинические симптомы, то прежде всего нужна диагностика в мазке методом ПЦР, а также желательна диагностика на антитела методом ИФА (кровь из вены).
Как понять, болел ли я в прошлом и есть ли иммунитет?
- Если нет никаких клинических симптомов, то для первичного анализа мы все равно рекомендуем сдать анализ на выявление в крови одновременно IgM и IgG антител. Любым методом: ИФА (кровь из вены) или ИХА (экспресс тест из пальца),
- чтобы исключить острую стадию заболевания без симптомов (отрицательный результат — отсутствие иммуноглобулинов М)
- чтобы узнать о наличие у вас иммунитета после перенесенного в прошлом заболевание (положительный результат — наличие иммуноглобулинов G)
Методы исследований и интерпретация результатов
А это самый полезный и заключительный раздел статьи, в котором мы поможем вам разобраться, какие результаты дают разные методы исследований и что они означают.
Для первичного прохождения исследования на антитела, рекомендуется выявление в крови одновременно IgM и IgG антител. Почему? Потому что отдельно результаты по IgM или IgG не всегда могут дать понимание текущей ситуации.
Интерпретация результатов отдельно IgM и IgG
|
Положительно |
Отрицательно |
|
|
Антитела IgM |
наличие текущей или недавней инфекции |
наличие инфекции (ранний период) или отсутствие инфекции |
|
Антитела IgG |
наличие текущей или имевшей место в прошлом инфекции |
наличие инфекции (ранний период), отсутствие инфекции или выздоровление при имевшей место в отдаленном прошлом инфекции |
Понятно, что ничего не понятно. Одновременно может быть все. Именно по этой причине мы рекомендуем начинать с теста на выявление в крови одновременно IgM и IgG антител. Любым методом: ИФА (кровь из вены) или ИХА (экспресс тест из пальца). При комбинации этих двух показателей все становится гораздо понятнее.
Комбинации результатов тестов на коронавирус разными методами
Может говорить об острой фазе инфекции COVID-19; не дает информации о наличие или отсутствие у пациента коронавируса; не дает информации, является ли он потенциальным распространителем вируса или нет.
Требуется проведение теста методом ПЦР.
Рекомендована самоизоляция на 2 недели.
Может говорить о поздней фазе инфекции.
Требуется повторить анализ через 2-4 недели.
Может говорить об острой фазе инфекции COVID-19 с выделением вируса и возможностью стать источником потенциального заражения.
Требуется консультация врача и самоизоляция на 2 недели.
Свидетельствует о факте контакта с вирусом в прошлом с формированием специфического иммунного ответа. Вероятность повторного заражения существенно снижена (наличие устойчивого иммунитета к коронавирусу пока не доказано). Вероятность выделения вируса минимальная. Дополнительные обследования при отсутствие симптомов не требуются.
Рекомендовано продолжать соблюдение социального дистанцирования и мер предосторожности, так как на сегодняшний день не накоплено достаточно данных, позволяющих полностью исключить возможность повторного заражения.
Свидетельствует о факте контакта с вирусом в прошлом с формированием специфического иммунного ответа. Вероятность повторного заражения существенно снижена (наличие устойчивого иммунитета к коронавирусу пока не доказано). Вероятность выделения вируса минимальная. Дополнительные обследования при отсутствие симптомов не требуются.
Рекомендовано продолжать соблюдение социального дистанцирования и мер предосторожности, так как на сегодняшний день не накоплено достаточно данных, позволяющих полностью исключить возможность повторного заражения.
Нет данных о контакте этого человека с коронавирусом. При наличие симптомов рекомендовано дополнительно сдать анализ методом ПЦР, а также повторить анализ на IgM и IgG антитела через 2-4 недели
В ЕС-Клинике вы можете пройти ПЦР-диагностику, экспресс-тестирование за 15 минут методом ИХА или сдать кровь на анализ на антитела методом ИФА. Мы проводим все виды тестирования на коронавирус и антитела IgG, IgM к SARS-COV-2 (COVID-19) для физических и юридических лиц. Берем анализ в клинике или с выездом на дом, в офис, на предприятие. Заявки принимаем круглосуточно по телефону +7(499)4500303
Коронавирусы — важные патогены человека и животных. В конце 2019 года был выделен новый коронавирус, который стал причиной серии случаев пневмонии в городе Ухань, провинции Хубэй, Китай. Быстрое распространение вируса привело к эпидемии в Китае, за которой последовала всемирная пандемия. В феврале 2020 года Всемирная организация здравоохранения (ВОЗ) присвоила инфекции название «COVID-19» (англ. COronaVIrus Disease 2019) [1]. Вирус, который вызывает COVID-19, обозначен как SARS-CoV-2, до этого он назывался 2019-nCoV.
Информация о COVID-19 постоянно пополняется. ВОЗ и Центрами по контролю и профилактике заболеваний США (CDC) были изданы временные клинические руководства [2, 3]. Ссылки на эти и другие руководства по теме можно найти в других разделах (см. «Ссылки на общедоступные руководства» ниже).
В этой статье будут обсуждаться эпидемиология, клиническое течение, диагностика и профилактика COVID-19. Тактика ведения COVID-19 обсуждается в другом разделе (см. «Coronavirus disease 2019 (COVID-19): Outpatient management in adults» и «Coronavirus disease 2019 (COVID-19): Management in hospitalized adults» и «Coronavirus disease 2019 (COVID-19): Critical care and airway management issues»).
Внебольничные коронавирусы, а также коронавирусы, вызывающие тяжелый острый респираторный синдром (SARS) и Ближневосточный респираторный синдром (MERS), также обсуждаются в других материалах (см. «Coronaviruses», «Severe acute respiratory syndrome (SARS)» и «Middle East respiratory syndrome coronavirus: Virology, pathogenesis, and epidemiology»).
Полногеномное секвенирование и филогенетический анализ указывают, что коронавирус, который вызывает COVID-19 — это бета-коронавирус, относящийся к другой кладе того же подрода, что и вирус SARS (а также несколько коронавирусов летучих мышей). Структура области рецептор-связывающего гена очень схожа с таковой у коронавируса SARS — было показано, что вирусы используют один и тот же рецептор (ангиотензин-превращающий фермент 2 типа — АПФ-2) для проникновения в клетку [4]. В связи с этим группа Международного комитета по таксономии вирусов, занимающаяся изучением коронавирусов, предложила назвать его «SARS-CoV-2» (коронавирус, вызывающий тяжелый острый респираторный синдром 2 типа) [5].
Другой представитель рода бета-коронавирусов, вирус MERS, по-видимому, имеет более отдаленное родство с SARS-CoV-2 [6, 7]. Наибольшее сходство последовательности РНК SARS-CoV-2 отмечается с двумя коронавирусами летучих мышей, и вероятно, что именно летучие мыши явились первичным источником вируса. Пока неизвестно, передается ли вирус непосредственно от летучих мышей или путем какого-то другого механизма (например, через промежуточного хозяина) [8] (см. «Coronaviruses», раздел «Viral serotypes»).
В ходе филогенетического анализа 103 штаммов SARS-CoV-2 из Китая было идентифицировано два разных серотипа SARS-CoV-2, обозначенных как тип L (около 70 % циркулирующих штаммов) и тип S (около 30 %) [9]. Тип L преобладал в первые дни эпидемии в Китае, но за пределами города Ухань соотношение штаммов изменялось. Клиническое значение этих результатов остается неясным.
Во всем мире зарегистрировано более трех миллионов подтвержденных случаев COVID-19. Постоянно обновляемые данные о количестве случаев заболевания на английском языке можно найти на сайтах ВОЗ и CDC. Здесь можно найти интерактивную карту, на которой отмечены подтвержденные случаи по всему миру.
Со времени появления первых случаев в городе Ухань в конце 2019 года в Китае было зарегистрировано более 80 000 случаев COVID-19, причем большинство из них в провинции Хубэй и соседствующих с ней провинциях. В ходе совместного расследования ВОЗ и Китая было установлено, что эпидемия в Китае достигла своего пика в феврале 2020 года [10], а к началу марта число новых случаев заболевания значительно снизилось.
В то же время эпидемическая обстановка во всем мире продолжила ухудшаться. Случаи заболевания были зарегистрированы на всех континентах, кроме Антарктиды, и их число неуклонно растет во всем мире. В США случаи COVID-19 зарегистрированы во всех 50 штатах, в Вашингтоне, как минимум, в четырех районах [11]. Заболеваемость варьируется в разных штатах и, вероятно, зависит от ряда факторов, к которым можно отнести плотность населения и демографические показатели, доступность тестирования и прозрачность отчетности, а также своевременность и продолжительность противоэпидемических мероприятий. Именно вспышки в учреждениях длительного ухода и приютах для бездомных в США доказали риск контакта и заражения в местах скопления людей [12–14] (см. «Риск передачи» ниже).
В настоящее время отсутствует полное понимание механизмов передачи. Эпидемиологическое расследование в г. Ухань в начале вспышки выявило связь первых случаев болезни с рыбным рынком, на котором продавали живых животных. Большинство пациентов первой волны работали на этом рынке или делали там покупки. Впоследствии его закрыли на дезинфекцию [15]. Однако по мере развития вспышки основным способом распространения стала передача от человека к человеку.
Точный механизм передачи SARS-CoV-2 от человека к человеку неизвестен. Считается, что это происходит при распространении капель секрета дыхательных путей, как при гриппе. Содержащие вирус капли попадают в окружающую среду при кашле, чихании и разговоре, а при контакте со слизистыми оболочками другого человека заражают его. Инфекция также может развиться, если человек прикасается к инфицированной поверхности, а затем трогает глаза, нос или рот. Капли, как правило, не распространяются дальше шести шагов (около двух метров) и не задерживаются в воздухе.
Вопрос о том, может ли SARS-CoV-2 передаваться только воздушным путем (посредством более мелких частиц, чем капли, которые остаются в воздухе длительный период времени и могут передаваться на значительное расстояние) в естественной среде, остается спорным. В одном письме в редакцию описывается исследование, в котором SARS-CoV-2, выращенный на культуре ткани, сохранял жизнеспособность в экспериментально сгенерированных аэрозолях в течение как минимум трех часов [16]. В некоторых исследованиях вирусная РНК была обнаружена в вентиляционных системах и образцах воздуха, взятых в палатах пациентов с COVID-19, но культуральных исследований на наличие жизнеспособного вируса не проводилось [17–19]. В других исследованиях, где применялась высокоскоростная визуализация процесса выдоха, отмечалось, что выдыхаемые капли могут переноситься в газовом облаке по горизонтальным траекториям на расстояние более шести шагов (двух метров) во время разговора, кашля или чихания [20, 21]. Однако прямая связь этих результатов с эпидемиологией COVID-19 и их клиническая значимость остаются неясными. Способность SARS-CoV-2 к воздушной передаче на дальние расстояния пока не была задокументирована [22], а в нескольких отчетах о медицинских работниках, контактировавших с пациентами с неустановленной инфекцией, заражения не произошло несмотря на отсутствие каких-либо средств защиты от вирусного аэрозоля [23, 24]. Неопределенность относительно механизмов передачи отражается в рекомендациях по использованию средств индивидуальной защиты (СИЗ), которые отличаются в разных странах. Тем не менее, при выполнении процедур, сопровождающихся образованием аэрозоля, все же рекомендуются мероприятия, направленные на предотвращение именно аэрозольного пути передачи. Детально они обсуждаются в другом разделе (см. «Coronavirus disease 2019 (COVID-19): Infection control in health care and home settings», раздел «Patients with suspected or confirmed COVID-19»).
SARS-CoV-2 был обнаружен в образцах, полученных не только из дыхательных путей, в том числе в кале, крови и отделяемом из глаз, но роль этих сред в передаче инфекции неясна [25–29]. Так, в нескольких отчетах описывается обнаружение РНК SARS-CoV-2 в образцах стула даже после того, как вирусная РНК переставала выделяться в образцах из дыхательных путей [28, 29], а в редких случаях жизнеспособный вирус определялся при культуральном исследовании кала [26]. Фекально-оральная передача SARS-CoV-2 не была клинически описана и, согласно совместному отчету ВОЗ и Китая, не являлась значимым фактором в распространении инфекции [30].
В некоторых исследованиях выделения РНК SARS-CoV-2 в крови также сообщалось о положительных результатах [25, 26, 29, 31]. Однако вероятность передачи через кровь (например, через препараты крови или иглы) представляется маловероятной. Респираторные вирусы, как правило, не передаются через кровь, а трансфузионный путь передачи не был зарегистрирован ни для SARS-CoV-2, ни для родственных ему MERS-CoV или SARS-CoV [32] (см. «Blood donor screening: Laboratory testing», раздел «Emerging infectious disease agents»).
- Выделение вируса и заразный период
Интервал, в течение которого человек с COVID-19 остается заразным, не определен. По-видимому, SARS-CoV-2 может передаваться до появления клинических симптомов и во время всего периода заболевания. Следует отметить, что эти выводы основаны на данных о выявлении РНК вируса в образцах секрета дыхательных путей, однако обнаружение вирусной РНК не обязательно указывает на выделение пациентом способных к заражению вирусных частиц — вирионов.
Концентрация вирусной РНК в образцах из верхних дыхательных путей наиболее высока в период после начала проявления симптомов и снижается по мере течения заболевания [33–37]. Кроме того, в исследовании девяти пациентов с легкой формой COVID-19 ученым удалось выделить вирионы из мазков с носо- и ротоглотки, а также образцов мокроты в первые восемь дней заболевания. После этого периода выделение вирионов прекратилось, несмотря на то, что концентрация вирусной РНК оставалась высокой [35]. Другая группа исследователей построила модель инфицирования, основанную на 77 подтвержденных случаях заражения в Китае (со средней продолжительностью инкубационного периода 5,8 суток). По результатам изучения данной модели с учетом инкубационного периода были сделаны следующие выводы: заразный период начинался за 2,3 дня до первых проявлений, заразность достигала пика за 0,7 дней до первых проявлений, после чего постепенно снижалась в течение 7 дней. Ограничения модели состояли в том, что большинство из этих пациентов были изолированы вскоре после начала клинических проявлений, что снизило риск дальнейшей передачи инфекции независимо от истинной заразности [36]. Эти выводы подкрепляют мнение о том, что пациенты могут быть более заразными на ранних стадиях заболевания, но для подтверждения этой гипотезы необходимо больше данных.
Тем не менее была описана передача SARS-CoV-2 от бессимптомных носителей и пациентов в инкубационном периоде [38–42]. Биологическое обоснование дает исследование вспышки SARS-CoV-2 в учреждении длительного ухода, в ходе которого способные к заражению вирионы были выделены из положительных на РНК образцов, полученных от пациентов не ранее чем за 6 дней до начала клинических проявлений [43]. Однако, частота передачи от бессимптомных носителей или пациентов в инкубационном периоде и ее значение в распространении пандемии остаются неясными. В анализе 157 случаев COVID-19 в Сингапуре, передача во время инкубационного периода привела к 6,4 % случаям заболевания. Контакт происходил за один-три дня до развития симптомов [44]. Широкомасштабный серологический скрининг может помочь лучше понять масштабы бессимптомного носительства и дать информацию для эпидемиологического анализа. Разнообразные серологические тест-системы на SARS-CoV-2 находятся в разработке, а некоторые из них уже получили от FDA США разрешение на применение в случае чрезвычайной ситуации [45, 46].
По-прежнему неизвестно, как долго человек остается заразным. Продолжительность выделения вирусной РНК также является вариабельной, при этом диапазон достаточно широк и может зависеть от тяжести заболевания [29,35,47–49]. В одном из исследований с участием 21 пациента с легкой формой заболевания (без гипоксии), у 90 % тесты на вирусную РНК в мазках из носоглотки были отрицательными спустя 10 дней от появления симптомов. У пациентов с более тяжелыми формами заболевания тесты оставались положительным дольше [47]. Напротив, в другом исследовании у 56 пациентов с легкой и среднетяжелой формами заболевания (ни один не нуждался в интенсивной терапии), средняя продолжительность выделения вирусной РНК в образцах, взятых из носо- или ротоглотки составляла 24 часа, а наибольшая длительность составила 42 дня [50]. Однако, как упоминалось выше, обнаружение вирусной РНК не всегда коррелирует с выделением способных к инфицированию вирионов. Вероятно, существует некое пороговое значение концентрации вирусной РНК, ниже которого способность к заражению маловероятна. В исследовании девяти пациентов с легкой формой COVID-19, которое описывается выше, способный к заражению вирус не выделялся из дыхательных путей в тех случаях, когда концентрация вирусной РНК составляла < 10^6 копий/мл [35]. Согласно информации CDC, в тех случаях, когда после клинического выздоровления в мазках сохраняется вирусная РНК, в течение трех дней ее концентрация падает ниже того уровня, при котором можно выделить способный к репликации вирус. Кроме того, выделение способного к инфицированию вируса из образцов с верхних дыхательных путей спустя более девяти дней течения заболевания еще не было задокументировано [51].
Связь выделения вируса и противоэпидемических мероприятий обсуждается в другом разделе (см. «Coronavirus disease 2019 (COVID-19): Infection control in health care and home settings», раздел «Discontinuation of precautions»).
- Риск передачи инфекции
Риск передачи инфекции от переносчика SARS-CoV-2 варьируется в зависимости от типа и продолжительности контакта, применения профилактических мер, а также от индивидуальных факторов (например, количества вирусных частиц в секрете дыхательных путей). Большинство случаев вторичного заражения было зарегистрировано при внутрисемейном контакте, в местах скопления людей или учреждениях здравоохранения в случаях, когда персонал не использовал СИЗ (в т. ч. в больницах [52] и учреждениях длительного ухода [12]), а также в условиях относительной изоляции (например, круизный лайнер [53]). Однако в сообщениях о сериях случаев заражения в общественных местах или на работе также подчеркивается риск передачи при близком контакте вне дома.
Отслеживание контактов на ранних стадиях эпидемии в различных местах позволило предположить, что большинство случаев вторичного инфицирования отмечалось при внутрисемейных контактах с частотой до 16 % [30, 54–56]. Согласно совместному отчету ВОЗ и Китая уровень вторичного инфицирования COVID-19 составил от 1 до 5 % среди десятков тысяч лиц, контактировавших с зараженными в различных регионах Китая. Большинство из них произошло внутри семьи, при этом уровень вторичного инфицирования составил от 3 до 10 % [30]. В США частота вторичного заражения составила 0,45 % среди 445 близких контактов с 10 подтвержденными пациентами. Среди членов семей этот показатель составил 10,5 % [54]. В схожем исследовании в Корее эти показатели были сопоставимы, вторичное инфицирование происходило в 0,55 % всех контактов и 7,6 % семейных [55].
Сообщалось также о группах случаев после семейных, рабочих или дружеских встреч, где происходили тесные личные контакты [57, 58]. Например, в эпидемиологическом анализе серии случаев в штате Иллинойс была продемонстрирована возможность передачи через две семейные встречи на которых употреблялась общая пища, происходил активный обмен новостями и беседы лицом к лицу с теми, у кого позже подтвердили COVID-19 [57].
Риск передачи при более косвенном контакте (нап. передача от инфицированного на улице, контакт с предметами, с которыми ранее проконтактировал инфицированный) до конца не установлен и, вероятно, низок.
Вирус, находящийся на загрязненных поверхностях, может стать источником инфекции, если люди касаются этих поверхностей, а затем слизистых оболочек губ, глаз или носа. Частота и относительная важность этого пути передачи неясна. Вероятнее всего, окружающие предметы могут стать потенциально важным источником инфекции в условиях значительной контаминации вирусом (например, в доме инфицированного человека или в медицинских учреждениях).
Была описана обширная контаминация SARS-CoV-2 поверхностей в больничной палате, где находились пациенты с COVID-19 [17, 59]. В исследовании, проведенном в Сингапуре, до проведения генеральной уборки в инфекционном изоляторе для пациентов с легкой степенью тяжести COVID-19 вирусная РНК обнаруживалась на всех тестируемых поверхностях (ручках, выключателях, кроватях и поручнях, внутренней поверхности дверей и окнах, унитазе, раковине) [17]. Вирусная РНК не обнаружилась на тех же поверхностях в палатах двух пациентов после уборки (с дихлоризоциануратом натрия). Следует отметить, что обнаружение вирусной РНК не обязательно указывает на наличие способного к заражению вируса [35].
Неизвестно, как долго SARS-CoV-2 может сохраняться на поверхностях [16, 60, 61]. При изучении других коронавирусов было установлено, что без дезинфекции они могут сохраняться на поверхностях от шести до девяти дней. В исследовании, оценившем выживаемость вирусов на пластиковой поверхности, высушенной при комнатной температуре, образец, содержащий SARS-CoV (вирус схожий с SARS-CoV-2) сохранял инфекционность в течение шести дней [61]. Однако в систематическом обзоре сопоставимых исследований различные дезинфектанты (в т. ч. этанол в концентрациях 62 и 71 %) инактивировали ряд коронавирусов, схожих с SARS-CoV-2, в течение одной минуты [60]. На основании полученных данных относительно других коронавирусов, продолжительность вирусной персистенции на поверхностях также может зависеть от температуры окружающей среды, относительной влажности и количества исходного инокулята [62].
Эти данные подчеркивают важность дезинфекции окружающих поверхностей в домах и медицинских учреждениях (см. «Coronavirus disease 2019 (COVID-19): Infection control in health care and home settings», раздел «Environmental disinfection»).
SARS-CoV-2 изначально передался людям от животного-хозяина, но постоянство риска передачи при контакте с животными остается неизвестным. Нет данных о том, что животные (в том числе домашние) являются основным источником инфекции для людей.
Инфекция SARS-CoV-2 была описана у животных как в природных, так и в экспериментальных условиях. Встречались редкие сообщения о животных, инфицированных SARS-CoV-2 (в т. ч. бессимптомное течение у собак и симптомы инфекции у кошек) в процессе близких контактов с людьми, заболевшими COVID-19 [63]. Риск заражения может варьироваться в зависимости от вида. В одном исследовании ученые оценили риск инфицирования животных после интраназальной инокуляции вируса — репликация SARS-CoV-2 эффективнее происходила у хорьков и кошек. Репликация вируса также отмечалась у собак, но они оказались менее восприимчивы к инфекции в данном эксперименте [64]. Свиньи и птицы не были подвержены инфицированию.
Учитывая неопределенность в отношении риска передачи и предрасположенности некоторых животных к инфицированию SARS-CoV-2, CDC рекомендует ограничивать контакт домашних животных с другими животными или людьми за пределами семьи, а также стараться избегать контакта людей, у которых предполагается или подтвержден COVID-19, с домашними животными, так же как и с другими членами семьи в течение всего периода самоизоляции. Не было сообщений о том, что SARS-CoV-2 передается от животных к людям.
У зараженных индуцируется выработка антител к вирусу. Предварительные данные свидетельствуют о том, что некоторые из этих антител являются защитными, но это еще предстоит окончательно установить. Более того, неизвестно, имеется ли у всех инфицированных пациентов защитный иммунный ответ, и как долго он сохраняется.
Постепенно появляются данные о формировании защитного иммунного ответа после COVID-19 [34,35,65]. В серии случаев, оценивающих активность плазмы реконвалесцентов в лечении COVID-19, была выявлена нейтрализующая активность плазмы у выздоровевших пациентов, которая, по-видимому, передавалась и реципиентам после трансфузии плазмы [65]. Схожим образом в другом исследовании у 23 пациентов, выздоровевших от COVID-19, при помощи твердофазного иммуноферментного анализа (ELISA) были обнаружены антитела к рецептор-связывающему домену шиповидного белка и белку нуклеокапсида, что в большинстве случаев происходило на 14 день от начала развития симптомов. Титры антител коррелировали с нейтрализующей активностью [34]. В одном предварительном исследовании сообщалось, что у макак-резусов, инфицированных SARS-CoV-2, после выздоровления и повторного заражения инфекция не развивалась [66]. Тем не менее это исследование не было опубликовано в рецензируемом журнале, а потому необходимо дополнительное подтверждение этой теории.
В некоторых исследованиях сообщалось о положительных тестах ОТ-ПЦР на SARS-CoV-2 у пациентов с лабораторно-подтвержденным COVID-19 после клинического улучшения и отрицательных результатов в двух последовательных тестах [67,68]. Однако эти положительные тесты были получены вскоре после отрицательных, что не было связано с ухудшением клинической симптоматики и могло не свидетельствовать о наличии способного к заражению вируса, а также, вероятно, не отражало развитие реинфекции.
Как указано выше, FDA предоставило разрешение на использование тестов, которые качественно идентифицируют антитела против SARS-CoV-2 в сыворотке или плазме, в случае чрезвычайной ситуации [46]. Если данные подтвердят, что присутствие этих антител отражает защитный иммунный ответ, серологический скрининг станет важным инструментом для понимания популяционного иммунитета и выявления индивидов с низким риском повторной инфекции.
Считается, что инкубационный период COVID-19 составляет около 14 дней с момента контакта, но в большинстве случаев развитие инфекции происходит через 4–5 дней после контакта [69–71].
В исследовании 1099 пациентов с подтвержденным COVID-19 медиана инкубационного периода составила четыре дня (с интервалом от двух до семи дней) [70].
В одном из исследований на основании данных из 181 открыто опубликованных отчетов о подтвержденных случаях в Китае с установленным контактом была составлена модель, которая показала, что симптомы развивались у 2,5 % инфицированных спустя 2,2 дня и у 97,5 % спустя 11,5 дней [72]. Средний инкубационный период в этом исследовании составил 5,1 дней.
Спектр проявления симптомов инфекции варьируется от легкой степени до развития критических состояний, но в большинстве случаев она протекает не тяжело [52,71,73–77]. В частности, в докладе Китайского центра по контролю и профилактике заболеваний, который включал около 44 500 подтвержденных случаев инфекции с различной степенью тяжести заболевания [78], были представлены следующие данные:
- легкая степени тяжести (без или с пневмонией легкой формы) была зарегистрирована в 81 % случаев;
- тяжелая степень тяжести (с одышкой, гипоксией или повреждением легких > 50 % по данным визуализации спустя 24 и 48 часов) отмечалась в 14 % случаев;
- критическая степень (с дыхательной недостаточностью, шоком или полиорганной недостаточностью) отмечалась в 5 % случаев;
- общий коэффициент летальности составил 2,3 %; о смертности в группах пациентов, состояние которых не было критическим, не сообщалось.
Среди госпитализированных пациентов доля критических или смертельных случаев заболевания оказалась выше [79,80]. В исследовании, включавшем 2634 пациента, госпитализированных с COVID-19 в штате Нью-Йорк, 14 % наблюдались в отделении интенсивной терапии и в 12 % случаев было потребность в искусственной вентиляции легких (ИВЛ), а летальность среди тех, кто находился на ИВЛ, составила 88 % [79]. Однако анализ ограничился данными о пациентах с резким ухудшением состояния или погибших во время госпитализации, а такие пациенты составили менее половины от общего числа госпитализированных с COVID-19. Таким образом, соотношение критически больных пациентов и ассоциированного уровня летальности может не соответствовать таковому во всей популяции госпитализированных пациентов.
Доля тяжелых или летальных случаев инфекции также варьируется в зависимости от региона проживания. По данным совместной миссии по сбору фактов, проводимой ВОЗ и Китаем, уровень летальности варьировался от 5,8 % в городе Ухань до 0,7 % во всем остальном Китае [30]. Модельное исследование показало, что скорректированный коэффициент летальности в Китае составил 1,4 % [81]. Большинство смертельных случаев выявлено в группе пациентов пожилого возраста и имеющих сопутствующие заболевания [48,78]. В Италии 12 % от всех установленных случаев COVID-19 и 16 % от всех госпитализированных пациентов нуждались в госпитализации в отделение интенсивной терапии; расчетный уровень летальности в середине марта составил 7,2 % [82,83]. В Южной Корее в середине марта, уровень летальности, напротив, оценивался в 0,9 % [84]. Это может быть связано с определенной демографией инфекции. В Италии средний возраст инфицированных пациентов составил 64 года, тогда как в Корее средний возраст составлял 40 лет (см. «Влияние возраста» ниже).
Тяжелая форма заболевания может развиться у здоровых людей любого возраста, но чаще всего у пациентов преклонного возраста или коморбидных пациентов. Связь с возрастом обсуждается в другом разделе (см. «Влияние возраста» ниже).
К сопутствующим заболеваниям и другим состояниям, которые ассоциированы с развитием тяжелой формы коронавирусной инфекции и летального исхода относятся (таблица 1) [48,78,85–88]:
- сердечно-сосудистые заболевания;
- сахарный диабет;
- артериальная гипертензия;
- хронические заболевания легких;
- онкологические заболевания (в частности онкогематология, рак легких и метастатические опухоли) [89];
- хроническая болезнь почек;
- ожирение;
- курение.
К потенциальным факторам риска тяжелой формы заболевания CDC также относит иммунодефицитные состояния и заболевания печени [90], хотя конкретные данные относительно рисков, связанных с этими состояниями, ограничены.
В подгруппе из 355 пациентов, погибших от COVID-19 в Италии, среднее число ранее выявленных сопутствующих заболеваний составляло 2,7, и лишь у 3 пациентов не было сопутствующих заболеваний [83].
У пациентов преклонного возраста с сопутствующими заболеваниями COVID-19 часто протекает в тяжелой форме. Например во время вспышки SARS-CoV-2 в нескольких учреждениях длительного ухода в штате Вашингтон, средний возраст в выборке из 101 пострадавшего составил 83 года, а у 94 % пациентов имелись хронические сопутствующие заболевания. Частота госпитализаций и расчетная летальность составили 55 и 34 % соответственно [91].
В когортах из Китая, Италии и США мужчины составили непропорционально большее число погибших [79,83,92].
В ряде штатов США среди чернокожих граждан отмечалось непропорционально высокое число случаев заражения и летальных исходов вследствие COVID-19, возможно, связанных с социально-экономическим неравенством [93–97].
Некоторые лабораторные показатели также ассоциировались с ухудшением клинических исходов (таблица 2). К ними относятся [48,98,99]:
- лимфопения;
- повышение уровня печеночных ферментов;
- повышение концентрации лактатдегидрогеназы (ЛДГ);
- нарастание воспалительных маркеров (СРБ, ферритин);
- повышение уровня Д-димера (> 1 мкг/мл);
- увеличение показателя протромбинового времени (ПТВ);
- повышенный уровень тропонина;
- нарастание концентрации креатинфосфокиназы (КФК);
- лабораторные признаки острого повреждения почек.
Например, в одном из исследований у погибших наблюдалось прогрессирующее снижение числа лимфоцитов и повышение уровня Д-димера с течением времени по сравнению с более стабильными показателями у выживших [52].
Также сообщалось, что у пациентов с тяжелой формой заболевания отмечалась более высокая концентрация вирусной РНК в образцах из дыхательных путей по сравнению с теми, у кого заболевание протекало в легкой форме [47], хотя эта связь не была подтверждена другим исследованием, в котором изучалась концентрация вирусной РНК в образцах слюны [34].
Инфицированию SARS-CoV-2 подвержены лица любого возраста, хотя взрослые среднего и старшего возраста более подвержены заражению, а старики предрасположены к развитию тяжелых форм заболевания.
В нескольких когортах госпитализированных пациентов с подтвержденным COVID-19 средний возраст составил 49–56 лет [52,74,75]. В отчете Китайского центра по контролю и профилактике заболеваний, который включил 44 500 подтвержденных случаев инфекции, возраст 87 % пациентов составил 30–79 лет [78]. Аналогичным образом в модельном исследовании, основанном на данных материкового Китая, частота госпитализаций по поводу COVID-19 увеличивалась с возрастом: 1 % среди пациентов 20–29 лет, 4 % среди пациентов 50–59 лет и 18 % пациентов возрастом старше 80 лет [81].
Пожилой возраст ассоциировался с повышенной летальностью [78,79,83]. В отчете Китайского центра по контролю и профилактике заболеваний показатели летальности составили 8 и 15 % среди пациентов от 70 до 79 лет и старше 80 лет соответственно, при этом во всех остальных группах заболевших летальность составила только 2,3 % [78]. Аналогичные результаты были получены в Италии, при этом показатели летальности составили 12 и 20 % среди пациентов возрастом от 70 до 79 лет и пациентов 80 лет и старше соответственно [83].
В США проанализировали информацию о возрасте, частоте госпитализаций и переводе в отделение реанимации и интенсивной терапии (ОРИТ) среди 2449 пациентов с диагнозом COVID-19 за период с 12 февраля по 16 марта 2020 года. В 67 % случаев возраст пациентов составил ≥ 45 лет, летальность была выше у пожилых, а 80 % смертей пришлось на возраст ≥ 65 лет.
Симптомы инфекции у детей встречаются относительно редко, однако в тех случаях, когда это происходит, заболевание протекает относительно легко, хотя сообщалось и о тяжелых случаях [101–104]. Детально COVID-19 у детей обсуждается здесь (см. «Coronavirus disease 2019 (COVID-19): Considerations in children»).
Бессимптомное течение инфекции довольно хорошо описано [71,105–111]. Хотя точная частота неизвестна, некоторые исследования, проведенные в различных условиях, позволяют предположить широкое распространение этой формы заболевания. Например:
- В случае вспышки COVID-19 на круизном лайнере, где почти все пассажиры и персонал были обследованы на SARS-CoV-2, на 20 февраля примерно у 17 % был выявлен положительный результат. На момент постановки диагноза примерно у половины из 619 зарегистрированных случаев COVID-19 заболевание протекало бессимптомно [112]. Несмотря на то, что одно из модельных исследований основывалось на ряде неподтвержденных гипотез, в т. ч. об инкубационном периоде, оно показало, что у 18 % пациентов была истинная бессимптомная форма (т. е. симптомы не развивались) [107].
- В небольшой вспышке COVID-19 в учреждении сестринского ухода, у 27 из 48 резидентов (56 %) с положительным скрининговым тестом не отмечалось симптомов на момент постановки диагноза, но у 24 из них развились симптомы в течение следующих семи дней [43].
- В других исследованиях сообщалось о еще большем количестве бессимптомных форм [14,110]. Например в отчете о программе универсального скрининга беременных женщин, поступающих в родах в две больницы Нью-Йорка в разгар пандемии, у 29 из 210 не имеющих симптомов женщин без лихорадки (14 %) отмечался положительный тест ОТ-ПЦР на SARS-CoV-2 в образцах из носоглотки [110]. Еще у четырех женщин с положительным тестом на COVID-19 были выявлены лихорадка или другие симптомы. Таким образом у 29 (88 %) из 33 женщин с положительным тестом на SARS-CoV-2 отсутствовали симптомы.
Даже у пациентов с бессимптомным течением инфекции наблюдались объективные клинические отклонения [41,109]. Например, в исследовании, включившем 24 пациента с бессимптомным течением инфекции, которым была выполнена компьютерная томография (КТ) грудной клетки, у 50 % отмечались типичные тени по типу «матового стекла» или «пестрые тени», а у 20 % имелись атипичные аномалии [41]. Спустя несколько дней с момента постановки диагноза у пяти пациентов развилась лихорадка легкой степени с или без других типичных симптомов. В другом исследовании из 55 пациентов с бессимптомной формой инфекции, выявленной при отслеживании контактов, у 67 % на момент госпитализации по результатам КТ имелись признаки пневмонии; лишь у двух пациентов в дальнейшем развилась гипоксия, все пациенты выздоровели [109].
Пневмония, по-видимому, является наиболее частым серьезным проявлением инфекции и характеризуется лихорадкой, кашлем, одышкой и двусторонними инфильтратами в легких по данным КТ-визуализации [50,70,74,75]. Однако распространены и другие признаки, в том числе симптомы со стороны верхних дыхательных путей, миалгия, диарея, утрата обоняния или вкуса, а также общие симптомы (таблица 3). Нет конкретных клинических признаков, которые позволяли бы надежно отличить COVID-19 от других вирусных респираторных инфекций, хотя развитие одышки спустя несколько дней от начала симптомов должно наводить на соответствующие предположения (см. «Течение и осложнения» ниже).
Большинство исследований, описывающих клинические признаки COVID-19, опирались на данные госпитализированных пациентов. В исследовании, описывающем 138 пациентов с пневмонией в больницах города Ухань, клиническая картина в большинстве случаев была представлена следующими симптомами [52]:
- лихорадка у 99 % (обратите внимание, что лихорадка на момент начала клинических проявлений не была общим признаком во всех исследованиях; см. ниже);
- слабость у 70 % пациентов;
- сухой кашель у 59 %;
- анорексия у 40 %;
- миалгия у 35 %;
- одышка у 31 %;
- продуктивный кашель у 27 % пациентов.
В других когортных исследованиях с участием пациентов с подтвержденным COVID-19 сообщалось о сходном диапазоне клинических проявлений [52,74,113–115]. Однако лихорадка не была универсальным признаком на момент презентации заболевания. В одном исследовании лихорадка встречалась почти у всех пациентов, но примерно у 20 % отмечалась субфебрильная температура < 38°C [74]. В другом исследовании с использованием данных 1099 пациентов из города Ухань и других регионов Китая лихорадка (определяемая как температура в подмышечной области выше 37.5°C) на момент госпитализации была выявлена только у 44 %, но в дальнейшем во время госпитализации развивалась у 89 % пациентов [70]. В исследовании более 5000 пациентов, госпитализированных с COVID-19 в Нью-Йорке, только у 31 % из них отмечалась температура > 38°C на момент начала проявления заболевания [79].
Хотя это и не подчеркивалось в начальных когортных исследованиях в Китае, наравне с общими симптомами у пациентов с COVID-19 отмечались расстройства вкуса и обоняния (т. е. дисгезия и аносмия) [116–118]. В ходе опроса 59 пациентов, госпитализированных с COVID-19 в Италии, 34 % сообщали о расстройствах обоняния или вкуса, а у 19 % отмечались оба расстройства [117], из 202 амбулаторных больных с легкой формой COVID-19 у 64 % были выявлены нарушения обоняния или вкуса, а у 24 % отмечались довольно серьезные изменения. Изменения обоняния или вкуса были зарегистрированы в качестве единственного симптома в 3 % случаев и предшествовали остальным симптомам еще в 12 % [119]. Является ли этот признак отличительной чертой COVID-19 — неизвестно.
В дополнение к респираторным симптомам также сообщалось и о расстройствах желудочно-кишечного тракта (тошнота и диарея), а у некоторых пациентов эти жалобы были основными [52,74,115,120]. В систематическом обзоре исследований, в котором сообщалось о гастроинтестинальных симптомах у пациентов с подтвержденным COVID-19, общая распространенность подобных проявлений составила 18 %, а диарея, тошнота/рвота и боль в животе отмечались у 13, 10 и 9 % соответственно [28].
Сообщается и о других симптомах, включающих головную боль, боль в горле и ринорею [70,75]. Также был описан конъюнктивит [27].
Дерматологические находки у пациентов с COVID-19 не были хорошо задокументированы. Поступали сообщения о макулопапулярных, уртикарных и везикулярных высыпаниях, а также о приходящем сетчатом ливедо [121–123]. Также описаны красно-фиолетовые узелки на дистальных фалангах пальцев ног, внешне похожие на обморожение, главным образом у детей и молодых взрослых с подозреваемым и подтвержденным COVID-19, хотя эта связь не была четко установлена [123–126]. Некоторые называют эту находку «ковидные пальцы».
Как указано выше, симптомы инфекции могут варьироваться от легкого течения до критических состояний (см. «Степени тяжести заболевания и показатели летальности» выше).
У некоторых пациентов с изначально слабо выраженными симптомами болезнь может постепенно прогрессировать в течение недели. В одном из исследований у 138 госпитализированных пациентов с пневмонией, вызванной SARS-CoV-2, в городе Ухань одышка развивалась в среднем через пять дней, а госпитализация осуществлялась в среднем спустя семь дней от начала появления симптомов [52]. В другом исследовании одышка развивалась в среднем спустя восемь дней [74].
Острый респираторный дистресс-синдром (ОРДС) — основное осложнение у пациентов с тяжелой формой заболевания, которое может развиться вскоре после появления одышки. В описанном выше исследовании 138 пациентов ОРДС развился у 20 % в среднем спустя восемь дней от начала появления симптомов, а в 12,3 % случаев потребовалась ИВЛ [52]. В другом исследовании из 201 госпитализированного пациента с COVID-19 в городе Ухань в 41 % случаев развился ОРДС, который ассоциировался с возрастом старше 65 лет, наличием сахарного диабета и артериальной гипертензии [98].
К другим осложнениям относятся аритмии, острая сердечная недостаточность и шок [52,92,127,128]. В одном исследовании они встречались в 17, 7 и 9 % случаев, соответственно [52]. В серии случаев из 21 тяжелобольного пациента в США, госпитализированного в ОРИТ, у одной трети отмечалась кардиомиопатия [127]. Также сообщалось о тромбоэмболических осложнениях, в том числе о ТЭЛА и остром нарушении мозгового кровообращения (даже у пациентов младше 50 лет без факторов риска [129–134] (см. «Coronavirus disease 2019 (COVID-19): Critical care and airway management issues», раздел «Clinical features in critically ill patients» и «Coronavirus disease 2019 (COVID-19): Hypercoagulability», раздел «Clinical features»).
У некоторых пациентов с тяжелыми формами COVID-19 отмечаются лабораторные признаки избыточного воспалительного ответа схожие с синдромом высвобождения цитокинов: персистирующая лихорадка, повышение концентрации маркеров воспаления (Д-димер, ферритин) и показателей провоспалительных цитокинов. Эти лабораторные отклонения ассоциируются с критическим и летальным течением заболевания [74,135] (см. «Факторы риска тяжелого течения заболевания» выше). Также описывается синдром Гийена-Барре, который развивался в промежутке 5–10 дня от начала появления симптомов [136].
По данным ВОЗ, выздоровление наступало в течение двух недель при легких формах инфекции и от трех до шести недель при тяжелых формах заболевания [10].
В большинстве случаев к лабораторным находкам у госпитализированных пациентов с COVID-19 относились лимфопения, повышение уровней трансаминаз, повышение концентрации ЛДГ и нарастание показателей маркеров воспаления (ферритин, СРБ, СОЭ) [52,70,115].
Особенно распространена лимфопения, хотя количество лейкоцитов может варьироваться [52,74,75,137]. Например, в серии случаев из 393 взрослых пациентов, госпитализированных с COVID-19 в городе Нью-Йорк, у 90 % отмечалась лимфопения < 1500/мкл; лейкоцитоз (> 10000/мкл) и лейкопения (< 4000/мкл) встречались примерно у 15 % [115].
На момент поступления у многих пациентов с пневмонией отмечались нормальные показатели прокальцитонина в сыворотке крови. Однако у тех, кто нуждался в интенсивной терапии, повышение этого показателя было более вероятно [52,74,75].
Некоторые лабораторные особенности, в том числе повышение уровня Д-димера и более тяжелая лимфопения, ассоциировались с гибелью пациентов [75]. Они обсуждаются в другом разделе (см. «Факторы риска тяжелого течения заболевания» выше).
Результаты рентгенографии грудной клетки могут быть нормальными при легких и среднетяжелых формах заболевания. В ретроспективном исследовании 64 пациентов с подтвержденным COVID-19 в Гонконге у 20 % не было изменений на рентгенограммах грудной клетки в течение всего периода заболевания [138]. Распространенными изменениями были уплотнения и тени по типу «матового стекла» с двух сторон в периферических и нижних отделах легких. Вовлечение легких усугублялось с течением болезни, а максимальная тяжесть отмечалась с 10 по 12 дни от начала проявления симптомов.
Хотя КТ грудной клетки может обладать большей чувствительностью, чем рентгенография, а некоторые КТ-признаки могут быть характерны для COVID-19, никакие находки не могут полностью подтвердить или исключить вероятность COVID-19. Американский радиологический колледж не рекомендует использовать КТ для скрининга или диагностики COVID-19, а советует отложить его проведение на период госпитализации в тех случаях, когда это необходимо для определения тактики ведения [139]. В тех случаях когда проводится КТ, Радиологическое Общество Северной Америки классифицирует найденные признаки как типичные, промежуточные или нетипичные для COVID-19, а также предлагает соответствующую терминологию для написания заключения (таблица 4) [140].
На КТ грудной клетки у пациентов с COVID-19 чаще всего регистрируются тени по типу «матового стекла» с или без участков консолидации, что соответствует картине вирусной пневмонии [114,141]. В ряде случаев высказывалось предположение о том, что аномалии на КТ грудной клетки с большой вероятностью имеют двустороннее расположение, периферическую локализацию и вовлекают нижние доли. К менее распространенным находкам относят утолщение плевры, плевральный выпот и лимфаденопатию.
В исследовании 1014 пациентов в городе Ухань, которым было проведено тестирование ОТ-ПЦР и КТ грудной клетки для подтверждения COVID-19, «положительная» КТ грудной клетки (определяемая консенсусом двух радиологов) обладала чувствительностью 97 % при использовании тестов ПЦР в качестве эталона, однако специфичность составила лишь 25 % [142]. Низкая специфичность может быть связана с другими этиологическими факторами, способствующими формированию схожей КТ-картины. В другом исследовании проанализировали результаты КТ грудной клетки у 219 пациентов с COVID-19 в Китае и 205 пациентов с вирусными пневмониями другой этиологии в США: случаи COVID-19 имели периферическую локализацию (80 против 57 %), тени по типу «матового стекла» (91 против 68 %), нежные ретикулярные уплотнения (56 против 22 %), усиление сосудистого рисунка (59 против 22 %) и обратный симптом гало (11 против 1 %), с меньшей частотой встречались центральная и периферическая локализация инфильтрации (14 против 35 %), симптом воздушной бронхографии (14 против 23 %), утолщение плевры (15 против 33 %), плевральный выпот (4 против 39 %), а также лимфаденопатия (2,7 против 10 %) [143]. Группа рентгенологов в этом исследовании смогла выделить признаки COVID-19, обладающие высокой специфичностью, но средней чувствительностью.
В одном из отчетов описаны данные 21 пациента с лабораторно подтвержденным COVID-19, у которых не развился ОРДС, а аномалии легких, выявленные визуализирующими методами, приобретали наибольшую тяжесть к 10 дню от начала появления симптомов заболевания [113]. Однако признаки заболевания на КТ грудной клетки также выявлялись у пациентов в самом начале развития симптомов и даже до выявления вирусной РНК из образцов с верхних дыхательных путей [114,144].
У пациентов с клиническим улучшением разрешение радиологических изменений может наступать позже, чем снижение уровней лихорадки и гипоксии [145].
Вероятность COVID-19 следует рассматривать в первую очередь у пациентов с впервые возникшей лихорадкой и/или симптомами со стороны дыхательных путей (кашель, одышка). О нем также не следует забывать при обследовании пациентов с тяжелыми заболеваниями нижних дыхательных путей без очевидной причины. К другим симптомам относятся миалгия, диарея, а также утрата обоняния или вкуса (таблица 3) (см. «Начальные проявления» выше). Хотя эти синдромы могут быть характерны для других респираторных вирусных инфекций, вероятность COVID-19 возрастает если:
- Пациент проживает или путешествовал за прошедшие 14 дней в регионы, где регистрируется передача SARS-CoV-2 (т. е. большое количество случаев, которые могут быть связаны конкретными цепями передачи).
или - Имелся близкий контакт с подтвержденным или предполагаемым случаем COVID-19 за прошедшие 14 дней, в том числе во время работы в медицинском учреждении. Близкий контакт подразумевает нахождение в пределах шести шагов (около двух метров) от пациента длительный период времени или прямой контакт с инфицированным секретом без использования СИЗ.
Пациентам с подозрением на COVID-19, но не нуждающимся в неотложной помощи, следует рекомендовать позвонить в медицинское учреждение для решения вопроса о дальнейшем обследовании. Необходимость обследования многих пациентов может быть оценена по телефону. Для госпитализированных пациентов профилактические и противоэпидемические мероприятия должны осуществляться сразу при подозрении на COVID-19 (см. «Coronavirus disease 2019 (COVID-19): Infection control in health care and home settings», раздел «Patients with suspected or confirmed COVID-19»).
Диагноз не может быть окончательно установлен без микробиологического исследования, но ограниченные возможности могут помешать тестированию всех пациентов с подозрением на COVID-19. У локальных служб здравоохранения критерии могут отличаться. CDC и Общество Американских специалистов по инфекционным заболеваниям предложили собственные критерии для проведения обследования (таблица 5). К высокоприоритетным относятся госпитализированные пациенты (особенно пациенты в критическом состоянии с неустановленным респираторным заболеванием), а также медицинские работники и контактные лица, работающие или проживающие в учреждениях закрытого типа или имеющие факторы риска тяжелого течения заболевания, с симптомами заболевания [146,147]. Обследование лиц, не имеющих симптомов, также может быть важным в рамках общественного здравоохранения (например, в местах скопления людей, где были выявлены случаи COVID-19).
Критерии тестирования, предложенные ВОЗ, можно найти в техническом руководстве, опубликованном в сети. Эти же критерии используются Европейским центром по контролю и профилактике заболеваний.
Во многих случаях из-за ограничения доступности тестирования диагноз COVID-19 устанавливается предположительно на основании совокупности клинических проявлений и риска контакта, в частности когда отсутствуют другие причины выявленных симптомов. Тактика ведения подозрительных случаев в ситуациях, когда тестирование недоступно, обсуждается в другом разделе (см. «Когда тестирование на COVID-19 недоступно» ниже).
Диагноз COVID-19 устанавливается путем выявления РНК SARS-CoV-2 при помощи МАНК или ОТ-ПЦР [148]. Различные виды анализов с использованием ОТ-ПЦР применяются во всем мире. В исследованиях также амплифицируются и обнаруживаются различные участки генома SARS-CoV-2. К обычным генным мишеням относятся нуклеокапсид (N), оболочка (Е), шипы (S) и РНК-зависимая РНК-полимераза, а также различные области в первой открытой рамке считывания [149].
В США FDA выдало разрешение на использование анализов ОТ-ПЦР в случае чрезвычайной ситуации. Тестирование проводится CDC, местными отделами здравоохранения, больничными лабораториями и некоторыми коммерческими референс-лабораториями. Эти тесты обладают разными рабочими характеристиками и временем выполнения (варьируется от 15 минут до нескольких часов), а также требуют разных типов проб. Время, в течение которого практикующим врачам будет доступен результат, также зависит от того, как часто лаборатория проводит исследование.
- Сбор образцов
Образцы из верхних дыхательных путей являются основным типом проб для проведения теста ОТ-ПЦР на SARS-CoV-2. CDC рекомендует производить забор одного из перечисленных образцов [150]:
- образец мазка из носоглотки, взятый медицинским работником;
- образец мазка из ротоглотки, взятый медицинским работником;
- образец мазка из передней части носа, взятый медицинским работником или самим пациентом на месте или дома (в США FDA предоставило разрешение в случае чрезвычайной ситуации использовать тестовые комплекты для домашнего забора проб, которые затем можно отправить по почте в лабораторию для проведения тестирования [151]);
- назальные или носоглоточные смывы/аспират, взятые медицинским работником.
Отхаркиваемую мокроту следует собирать у пациентов с кашлем; способствовать продукции мокроты не рекомендуется. У интубированных пациентов следует собирать аспират из нижних дыхательных путей или бронхоальвеолярный лаваж. Дополнительная информация о тестировании и обработке клинических образцов представлена на сайте CDC.
Меры инфекционного контроля, которые необходимо соблюдать во время сбора образцов, представлены на сайте CDC (см. «Coronavirus disease 2019 (COVID-19): Infection control in health care and home settings», раздел «Patients with suspected or confirmed COVID-19»).
Данные, сравнивающие точность исследования на разных участках ограничены, но предполагается, что чувствительность теста может варьироваться в зависимости от типа образца. В образцах из нижних дыхательных путей может наблюдаться высокая вирусная нагрузка, и с большей вероятностью определяется положительный результат, чем в образцах с верхних дыхательных путей [26,31]. В исследовании 205 пациентов с подтвержденным COVID-19, образцы у которых были взяты из различных мест, самые высокие уровни положительных тестов на вирусную РНК были в образцах бронхоальвеолярного лаважа (95 %, 14 из 15 образцов), в сравнении со слизью из ротоглотки (32 %, 126 из 398 образцов) [26]. Данные этого исследования также позволяют предположить, что уровни вирусной РНК выше и чаще выявляются в носу в сравнении с пробами из ротовой полости, хотя лишь восемь мазков из носа участвовали в исследовании. Схожим образом, в другом исследовании 117 пар образцов из носо- и ротоглотки от 12 пациентов были протестированы одновременно, в 32 парах лишь один из тестов был положителен: тесты образцов из носоглотки оказались положительными в 66 % пар в сравнении с 34 % положительных образцов из ротоглотки [37]. Однако в других исследованиях не было выявлено высокого уровня вирусной РНК в образцах из носоглотки в сравнении с образцами из ротоглотки [35].
- Интерпретация
Положительный тест на SARS-CoV-2 в целом подтверждает диагноз COVID-19. Однако в литературе хорошо описаны ложноотрицательные тесты образцов из верхних дыхательных путей. Если первоначальное тестирование является отрицательным, но подозрение на COVID-19 сохраняется, мы предлагаем повторить тест, т. к. верификация инфекции важна для определения тактики ведения и осуществления профилактических мер. В таких случаях ВОЗ также рекомендует тестирование образцов из нижних дыхательных путей, если это возможно [152]. Применение мер предосторожности в борьбе с COVID-19 должно продолжаться, пока проводится повторная оценка (см. «Coronavirus disease 2019 (COVID-19): Infection control in health care and home settings», раздел «Patients with suspected or confirmed COVID-19»).
Во многих случаях из-за ограниченной доступности тестирования и озабоченности по поводу ложноотрицательных результатов диагноз COVID-19 предполагается на основе клинической картины в условиях возможного контакта (проживание или поездка в регион неблагоприятный по распространению инфекции) или при известном контакте. В таких случаях, особенно у госпитализированных пациентов с отрицательными тестами на РНК SARS-CoV-2, характерные лабораторные данные или результаты визуализирующих методов диагностики могут дополнительно подтвердить клинический диагноз COVID-19 и стать причиной применения профилактических мер. Тем не менее, другие потенциальные причины симптомов также должны быть исключены в случаях отрицательных тестов на РНК SARS-CoV-2.
Интерпретация сомнительного или неопределенного результата зависит от конкретного анализа ОТ-ПЦР. Практикующий врач должен согласовать с лабораторией дальнейшее исследование.
Точность и прогностическая ценность тестов на SARS-CoV-2 систематически не оценивались, а чувствительность тестирования, вероятно, зависит от точности анализа ОТ-ПЦР, типа полученного образца, качества образца и продолжительности заболевания на момент проведения анализа. В исследовании 51 пациента, госпитализированного в Китае с лихорадкой или острыми респираторными симптомами, в конечном итоге были выявлены положительные результаты теста ОТ-ПЦР на SARS-CoV-2 (в основном в мазках из глотки), у 15 пациентов (29 %) отмечался отрицательный стартовый тест и диагноз затем был установлен на основании повторных тестов [153]. В схожем исследовании у 70 пациентов в Сингапуре инициальное исследование образца из носоглотки было отрицательным у 8 пациентов (11 %) [154]. В обоих исследованиях у некоторых пациентов отмечались повторные отрицательные тесты, которые становились положительными спустя четыре и более тестирований.
Вероятность положительной ОТ-ПЦР в пробах из верхних дыхательных путей может быть выше в начале заболевания. В одном исследовании применялась комбинация ОТ-ПЦР и серологического теста на IgМ для постановки диагноза COVID-19. Было показано, что положительные результаты ОТ-ПЦР выявлялись с частотой > 90 % с первого по третий дни заболевания, < 80 % на шестой день и < 50 % после 14 дня. Однако эти результаты следует интерпретировать с осторожностью, поскольку используемый серологический тест не был признан для выявления острой формы инфекции, а тесты на IgM имеют склонность к ложноположительным результатам [155].
Точность теста в зависимости от типа образца обсуждается в другом разделе (см. «Сбор образцов» выше).
Серологические тесты направлены на выявление антител к SARS-CoV-2 в крови. Те антитела, которые были адекватно верифицированы, могут помочь выявить пациентов с перенесенным COVID-19. Серологические тесты могут также позволить выявить некоторых пациентов с текущей инфекцией (особенно на поздней стадии заболевания), но они менее склонны вступать в реакцию в первую неделю заражения и, следовательно, могут быть менее полезными для диагностики острой стадии заболевания [155-158]. В США некоторые серологические тесты получили одобрение FDA на применение в условиях чрезвычайной ситуации в лабораториях, сертифицированных для проведения тестов средней и высокой сложности [46]. FDA подчеркивает, что серологические тесты не должны использоваться в качестве единственного теста для диагностики или исключения активной инфекции SARS-CoV-2. Чувствительность и специфичность многих из этих серологических тестов не определена. Каталог этих тестов можно найти на: centerforhealthsecurity.org.
Обнаружение антител обычно занимает от нескольких дней до недель. В исследовании 173 пациентов с COVID-19 среднее время от начала симптомов до выявления антител (с помощью ELISA, который направлен на выявление антител к рецептор-связывающему домену шиповидного белка) составляло 12 дней для IgM и 14 для IgG [156]. На первой неделе после появления первых симптомов антитела обнаруживались менее чем в 40 % случаев. К 15 дню IgM и IgG обнаруживались в 94 и 80 % случаев, соответственно.
Точность и время обнаружения антител варьируется в зависимости от конкретно используемого теста. Исследования, которые оценивали бы специфичность серологических тестов в широкой популяции, отсутствуют. В частности вероятность перекрестных реакций с другими коронавирусами является потенциальной проблемой, а тесты на IgМ склонны к ложноположительным результатам.
Масштабный серологический скрининг при помощи подтвержденных тестов может дать лучшее представление о распространенности заболевания (путем выявления людей, диагноз которых не был установлен при помощи ПЦР, или тех, кто перенес бессимптомную или субклиническую формы инфекции), а также выявить лица, имеющие иммунитет к инфекции. Серологические корреляты защитного иммунитета, однако, до конца не определены (см. «Выделение вируса и заразный период» и «Иммунитет и риск повторного инфицирования» выше).
Тесты идентифицирующие антиген SARS-CoV-2, находятся на стадии разработки, хотя экспресс-тесты на выявление антигенов респираторных патогенов обычно менее чувствительны по сравнению с выявлением нуклеиновых кислот вируса с помощью ПЦР (см. «Diagnosis of seasonal influenza in adults», раздел «Rapid antigen tests»). Несколько производителей продают экспресс-тесты на выявление антигенов или антител для проведения обследований на местах оказания медицинской помощи, но ВОЗ не рекомендует их из-за проблем с точностью и отсутствия исследований, подтверждающих их надежность [159].
По соображениям безопасности пробы от пациентов с подозрением на COVID-19 или подтвержденным COVID-19 не должны передаваться для проведения культурального исследования.
Если в обществе циркулирует грипп, целесообразно совмещать исследования на грипп и на SARS-CoV-2. Однако обнаружение другого вирусного (или бактериального) патогена не обязательно исключает SARS-CoV-2 в местах, где велик риск заражения. Описывается сочетанное инфицирование SARS-CoV-2 с другими респираторными вирусами, в том числе вирусом гриппа, но сообщения о частоте различаются [79,160-162].
Пациентам с легкой формой (с лихорадкой, кашлем и/или миалгией, но без одышки) и бессимптомным течением инфекции рекомендовано лечение в домашних условиях, если они могут быть изолированы. Тактика ведения таких пациентов должна быть направлена на предотвращение передачи инфекции другим людям и должна включать в себя мониторинг ухудшения клинического состояния, который позволит немедленно госпитализировать пациента при необходимости. Ведение пациентов, требующих госпитализации, заключается в обеспечении надежного инфекционного контроля и поддерживающей терапии (в том числе оксигенация и вентиляционная поддержка при остром респираторном дистресс-синдроме). Детально тактика ведения пациентов с COVID-19 обсуждается в других разделах (см. «Coronavirus disease 2019 (COVID-19): Management in hospitalized adults» и «Coronavirus disease 2019 (COVID-19): Critical care and airway management issues»).
В местах с высоким риском заражения применение профилактических мер для всех участников позволяет снизить количество контактов. Дополнительные меры необходимы для пациентов с подозрением на COVID-19 или подтвержденной COVID-19. Санитарно-эпидемиологический режим в медицинских учреждениях детально обсуждается в другом разделе (см. «Coronavirus disease 2019 (COVID-19): Infection control in health care and home settings», раздел «Infection control in the health care setting»).
При широком распространении SARS-CoV-2 в обществе, следует побуждать жителей на социальное дистанцирование, оставаться дома и выдерживать дистанцию в шесть шагов (два метра) от других людей в общественных местах. В частности, необходимо избегать скоплений людей и тесного контакта с больными.
Для сдерживания распространения инфекции рекомендуются следующие меры:
- Тщательное мытье рук, особенно после прикосновения к поверхностям в общественных местах. Использование дезинфицирующего средства с концентрацией спирта не менее 60 % является разумной альтернативой в случаях, когда руки не сильно загрязнены.
- Респираторная гигиена (например, при кашле и чихании).
- Избегать прикосновений к лицу (в частности к глазам, носу и губам). Американская академия офтальмологии предполагает, что людям не следует носить контактные линзы, поскольку они заставляют чаще прикасаться к глазам [163].
- Очистка и дезинфекция окружающих предметов и поверхностей, к которым часто прикасаются. CDC выпустили руководство по дезинфекции в домашних условиях. Список средств, разрешенных Управлением по охране окружающей среды, можно найти здесь.
Эти меры должны соблюдать все, в особенности пожилые, а также люди с хроническими заболеваниями.
Людям без респираторных симптомов ВОЗ не рекомендует носить медицинскую маску при выходе из дома, поскольку это не снижает важности других мер профилактики инфекции и может привести к избыточным тратам и проблемам с поставками. ВОЗ также подчеркивает, что медицинские маски должны быть доступны в первую очередь медицинским работникам [164]. Рекомендации по использованию масок здоровыми людьми различаются в зависимости от страны [165].
В США CDC обновили рекомендации в начале апреля, предписав людям закрывать лицо тканью (например, самодельными масками или банданами) в общественных местах, где трудно достичь социального дистанцирования, особенно в районах с высоким риском заражения [166]. Также следует избегать прикосновений к глазам, носу и рту при снятии маски, соблюдать гигиену рук после взаимодействия с ней и регулярно ее стирать. Практикующие врачи подчеркивают, что маска не уменьшает важности других профилактических мер, таких как социальное дистанцирование и гигиена рук. Разумное объяснение ношению маски сводится к задерживанию выдыхаемых частиц и профилактике передачи инфекции от людей с бессимптомными формами или заболевших в инкубационном периоде. CDC также напоминает, что рекомендации по защите лица не включают собственно медицинские маски, которые в первую очередь должны доставаться медицинским работникам.
Лица, ухаживающие за пациентами с подозрением на COVID-19 или подтвержденной COVID-19 в домашних условиях, также должны носить защитную маску, когда находятся в той же комнате, что и пациент (если пациент не может носить защитную маску).
При развитии симптомов острого респираторного заболевания (лихорадка и/или симптомы поражения органов дыхания) рекомендуется самоизоляция в домашних условиях на период болезни и ношение защитной маски, если они находятся рядом с другими людьми. Некоторым может потребоваться тестирование на COVID-19 (см. «Клиническая настороженность и критерии для тестирования» выше).
Эффективность масок в сдерживании распространения SARS-CoV-2 неясна (см. «Coronavirus disease 2019 (COVID-19): Infection control in health care and home settings», раздел «Patients with suspected or confirmed COVID-19»).
CDC разместили рекомендуемые меры по профилактике распространения инфекции на своем сайте.
В районах с высоким риском распространения SARS-CoV-2 следует поощрять бдительность всех жителей в отношении симптомов и придерживаться социального дистанцирования, оставаясь дома как можно дольше и соблюдая дистанцию (два метра) при необходимости покинуть дом.
CDC предлагает соблюдать эти меры всем жителям [167]. Тем, кто возвращается из международных поездок (в том числе из путешествий на круизном лайнере), и тем, кто был в тесном контакте с заболевшими или подозреваемыми на COVID-19 (в том числе в течение 48 часов до появления у пациента первых симптомов), CDC также предлагает следующее [167,168]:
- соблюдать карантин в домашних условиях в течение 14 дней с момента последнего контакта и дистанции в два метра от других людей в течение всего периода времени;
- избегать контакта с людьми, имеющими высокий риск развития тяжелых форм заболевания (если они не являются членами семьи с одинаковыми контактами) (см. «Факторы риска тяжелого течения заболевания» выше);
- проводить термометрию дважды в день с мониторингом лихорадки, кашля или одышки. Если развиваются такие клинические проявления, необходимо оставаться дома, вдали от других членов семьи, и обращаться к медицинским работникам по месту жительства (см. «Coronavirus disease 2019 (COVID-19): Outpatient management in adults», раздел «Outpatient management and counseling for all patients»).
Для лиц, не имеющих симптомов и являющихся критически важными работниками инфраструктуры, CDC представило руководство по возвращению на работу в течение 14 дней с момента последнего контакта с мониторингом симптомов и температуры, использованием маски, социальным дистанцированием и дезинфекцией рабочего пространства [169].
Тактика наблюдения медицинских работников с подтвержденным контактом обсуждается в другом разделе (см. «Coronavirus disease 2019 (COVID-19): Infection control in health care and home settings», раздел «Return to work for health care workers»).
30 января 2020 года ВОЗ дала вспышке COVID-19 статус чрезвычайной ситуации международного значения в области общественного здравоохранения, а в марте 2020 года охарактеризовала ее как пандемию, чтобы подчеркнуть серьезность ситуации и призвать все страны принять необходимые меры по выявлению инфекции и профилактике ее распространения. ВОЗ выделила три приоритета для всех стран: защита медицинских работников, привлечение общества к защите тех, у кого имеется наибольший риск развития тяжелых форм заболевания (стариков и людей с сопутствующими заболеваниями), и помощь уязвимым странам в сдерживании инфекции [10].
В рекомендации ВОЗ не входит ограничение международных поездок, но ВОЗ признает, что ограничение передвижений может быть полезно в некоторых ситуациях. ВОЗ рекомендует проводить скрининг выезжающих из регионов, в которых продолжается распространение вируса, для выявления лиц с лихорадкой, кашлем или потенциально высоким риском контакта с инфицированными больными [170,171]. Во многих странах также проводится скрининг на въезде в страну (термометрия, оценка симптомов). Более подробная информация о поездках опубликована на сайте ВОЗ.
CDC в настоящее время рекомендует людям избегать несущественных международных и внутренних поездок [172]. Поскольку риски путешествий быстро меняются, путешественникам следует проверять государственные веб-сайты на предмет возможных ограничений.
К другим мерам общественного здравоохранения, которые внедряются в разных странах, относят социальное дистанцирование и постановления о необходимости пребывания дома, агрессивное отслеживание контактов и карантин, ограничение трафика в районы с высокой распространенностью или из них, а также политику в отношении ношения лицевых масок или других защитных мер в общественных местах. В эпидемиологическом исследовании ряд мероприятий (введение ограничений на поездки в и из города Ухань с домашним карантином и обязательным ношением масок в общественных местах, с последующим централизованным карантином для всех случаев и контактов, а также с последующим проактивным скринингом симптомов среди всех жителей) ассоциировался с прогрессирующим сокращением частоты новых подтвержденных случаев в городе Ухань и уменьшением эффективного репродуктивного числа (т. е. среднего числа вторичных случаев для каждого случая в популяции, состоящей как из восприимчивых, так и из невосприимчивых лиц) с > 3 до введения описанных мер до 0,3 после [173].
Многочисленные вакцины-кандидаты проходят проверку на эффективность профилактики COVID-19. В первой вакцине, прошедшей предварительное исследование на людях в США, используется иРНК для трансляции вирусного шиповидного белка, в норме индуцирующего иммунный ответ [175].
Также существует интерес к иммунизации бациллой Кальметта-Жерена (БЦЖ) для профилактики COVID-19, и в настоящее время проводятся клинические испытания для оценки возможности ее применения среди медицинских работников [176]. Исследования показали, что хотя основной целью является профилактика туберкулеза, иммунизация БЦЖ индуцирует неспецифический иммунный ответ, который может быть эффективен против немикобактериальных и даже вирусных инфекций [177,178]. Неизвестно, каким образом влияет иммунизация БЦЖ на COVID-19. ВОЗ рекомендует не использовать вакцинацию БЦЖ для профилактики или уменьшения тяжести COVID-19, пока не появится больше данных [179].
Клинические испытания, направленые на оценку безопасности и эффективности постэкспозиционной медикаментозной профилактики COVID-19, проводятся в США и других странах [180,181]. Известно, что ни один препарат не способен предотвратить инфекцию. Авторы предлагают не проводить постэкспозиционную профилактику, пока не появятся соответствующие результаты клинических испытаний.
Общий подход к профилактике, оценке состояния, диагностике и лечению беременных женщин с подозрением на COVID-19 во многом схож с таковым у небеременных. Вопросы, касающиеся беременных и кормящих женщин, обсуждаются в другом разделе (см. «Coronavirus disease 2019 (COVID-19): Pregnancy issues»).
У детей симптомы инфекции развиваются редко. Когда это происходит, заболевание протекает относительно легко, хотя были зарегистрированы и тяжелые формы [101-104]. Детально течение COVID-19 у детей описано в другом разделе (см. «Coronavirus disease 2019 (COVID-19): Considerations in children»).
В некоторых случаях тестирование на COVID-19 может быть недоступно, особенно для лиц со схожими заболеваниями, протекающими в легкой форме, которые не требуют госпитализации, а факты контакта с COVID-19 и путешествий в страны с высоким риском в анамнезе отсутствуют.
В США для этой ситуации существует официальное руководство, а подход может зависеть от распространенности COVID-19 в регионе. Если врач достаточно обеспокоен по поводу возможного COVID-19 (например, вирус в регионе распространен широко и отсутствуют другие очевидные причины для симптомов), разумно предположить, что пациент болен COVID-19, посоветовать ему самоизолироваться в домашних условиях (при отсутствии показаний к госпитализации) и оповестить врача при ухудшении состояния. Амбулаторное ведение COVID-19 подробно обсуждается в других разделах (см. «Coronavirus disease 2019 (COVID-19): Outpatient management in adult», раздел «Outpatient management and counseling for all patients» и «Coronavirus disease 2019 (COVID-19): Infection control in health care and home settings», раздел «Infection control in the home setting»).
Ссылки на общедоступные и государственные руководства различных стран и регионов опубликованы отдельно (см. «Society guideline links: Coronavirus disease 2019 (COVID-19) – International and government guidelines for general care» и «Society guideline links: Coronavirus disease 2019 (COVID-19) – Guidelines for specialty care» и «Society guideline links: Coronavirus disease 2019 (COVID-19) – Resources for patients»).
UpToDate предлагает два типа образовательных материалов для пациентов: «Основы» и «Дополнительные сведения». «Основы написаны простым языком, доступным для учеников 5–6 классов, и содержат ответы на четыре или пять ключевых вопросов, которые могут возникнуть у пациента в связи с данным состоянием. Эти статьи лучше всего подходят пациентам, которым необходима общая информация, и которые предпочитают короткие, простые для чтения материалы. «Дополнительные сведения» более длинные, сложные и подробные. Эти статьи написаны для уровня 10–11 классов и лучше подходят для пациентов, которые хотят углубиться в материал и свободно ориентируются в некоторых медицинских терминах.
Здесь представлены статьи, которые имеют отношение к обучению. Мы рекомендуем вам распечатать эти материалы или разослать их по электронной почте своим пациентам (вы также можете найти статьи по обучению пациентов, выполнив поиск по интересующим вас ключевым словам).
Основные темы (см. «Patient education: Coronavirus disease 2019 (COVID-19) overview (The Basics)» и «Patient education: Coronavirus disease 2019 (COVID-19) and pregnancy (The Basics)» и «Patient education: Coronavirus disease 2019 (COVID-19) and children (The Basics)»).
В конце 2019 года новый коронавирус, теперь названный SARS-CoV-2, был определен как причина вспышки острого респираторного заболевания в китайском городе Ухань. В феврале 2020 года ВОЗ выделила заболевание COVID-19 — коронавирусная болезнь 2019 года (см. раздел «Введение» выше).
С момента появления первых сообщений о COVID-19 инфекция широко распространилась, уже зарегистрировано более трех миллионов подтвержденных случаев по всему миру, что побудило ВОЗ объявить чрезвычайную ситуацию в области общественного здравоохранения в январе 2020 года и охарактеризовать ее как пандемию в марте 2020 (см. раздел «Эпидемиология» выше).
COVID-19 в первую очередь следует предполагать у пациентов с лихорадкой и/или симптомами со стороны дыхательной системы, которые выезжали в области с высокой распространенностью заболевания или недавно были в тесном контакте с человеком с подтвержденным COVID-19 или подозрительным на него. Практикующие врачи также должны предположить наличие COVID-19 у пациентов с тяжелым респираторным заболеванием в случаях, когда исключены другие этиологические причины. Другие симптомы также могут быть ассоциированы с COVID-19 (таблица 3). Ограничения возможностей тестирования могут также препятствовать обследованию всех пациентов, подозрительных на данную инфекцию. В приоритете должны быть госпитализированные пациенты или лица с симптомами, являющиеся работниками здравоохранения или лицами, оказывающими первую помощь, работающие или проживающие в местах общего проживания, а также имеющие факторы риска тяжелого течения заболевания (таблица 5) (см. разделы «Клинические особенности» и «Диагностика» выше).
Микробиологический диагноз устанавливается при положительном тесте амплификации нуклеиновых кислот (ОТ-ПЦР) на SARS-CoV-2. Предпочтительной для исследования является проба из верхних дыхательных путей. Из-за ограниченных возможностей тестирования и беспокойства о ложноотрицательных результатах теста диагноз нередко устанавливается на основании соответствующих клинических и эпидемиологических критериев. Серологические тесты могут помочь выявить людей с первичной инфекцией, но не слишком полезны в первые недели инфекции (см. раздел «Микробиологическая диагностика» выше).
При подозрении на COVID-19 должны быть предприняты меры по профилактике распространения инфекции. Санитарно-эпидемиологический режим в медицинских учреждениях детально обсуждается в другом разделе (см. «Coronavirus disease 2019 (COVID-19): Infection control in health care and home settings», раздел «Infection control in the health care setting»).
Тактика ведения заключается в поддерживающей терапии, хотя исследовательские подходы отличаются. Ведение заболевания в домашних условиях относится к пациентам с легкими формами, которые могут быть адекватно изолированы в амбулаторных условиях. Меньшая часть пациентов нуждается в интенсивной терапии. Лечение пациентов с COVID-19 в домашних условиях, больнице и отделении интенсивной терапии в деталях обсуждается в других разделах (см. «Coronavirus disease 2019 (COVID-19): Management in hospitalized adults» и «Coronavirus disease 2019 (COVID-19): Critical care and airway management issues»).
Чтобы снизить риск передачи инфекции в обществе, людям следует тщательнее мыть руки, соблюдать респираторную гигиену (прикрывать рот во время кашля) и по возможности избегать близких контактов с больными. Социальное дистанцирование рекомендуется в местах, где отмечается широкая распространенность инфекции. В некоторых регионах рекомендуется использование масок в общественных местах (см. «Профилактика распространения в обществе» выше).
Временные руководства были выпущены ВОЗ и CDC. Они постоянно обновляются (см. «Ссылки на общественные руководства» выше).
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.

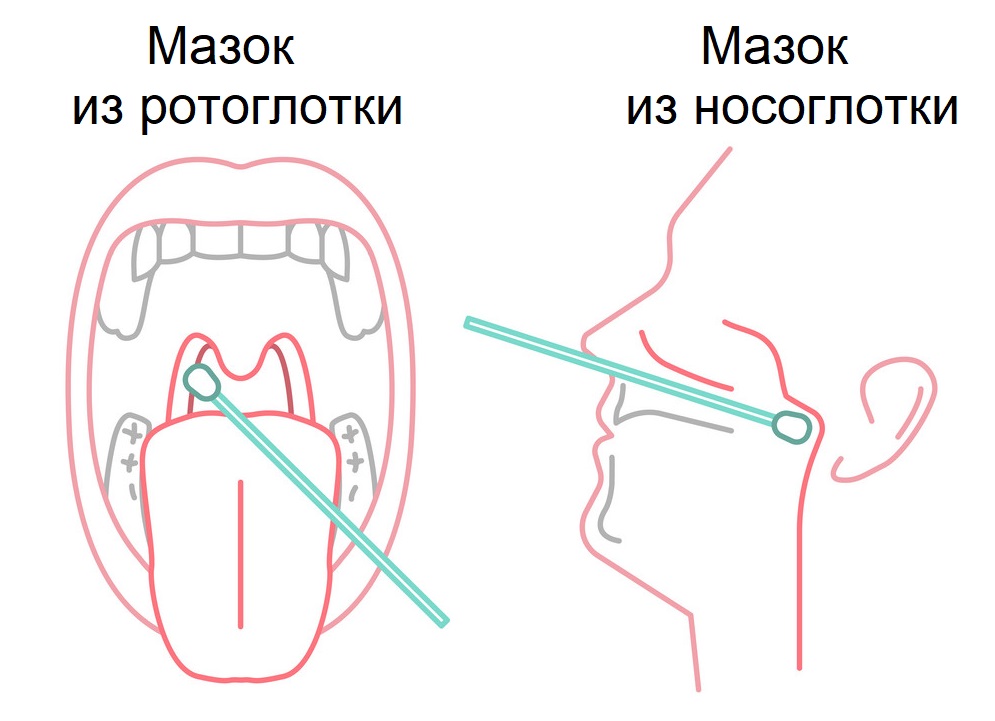


![Распространённость коронавируса (от 02.12.2020) [23] Распространённость коронавируса (от 02.12.2020) [23]](https://probolezny.ru/media/bolezny/koronavirusnaya-infekciya/rasprostranyonnost-koronavirusa-ot-02-12-2020-23_s.jpeg)




![Изменения в лёгких при коронавирусной инфекции COVID-19 (снимок КТ) [22] Изменения в лёгких при коронавирусной инфекции COVID-19 (снимок КТ) [22]](https://probolezny.ru/media/bolezny/koronavirusnaya-infekciya/izmeneniya-v-lyogkih-pri-koronavirusnoy-infekcii-covid-19-snimok-kt-22_s.jpeg)